ПОД СТЕКЛОМ: ДЕМОДЕКОЗ. Как диагностировать и лечить.
Демодекоз – паразитарное заболевание, в основе которого лежит механическое повреждение фолликулярного и железистого эпителия и антигенное влияние клеща-железницы Demodex на организм хозяина.
По данным различных авторов носителями клеща является от 55 до 100% населения, причем, не имеющих при этом каких-либо проявлений заболевания, то есть можно сказать, что Demodex — физиологический представитель микрофлоры кожи. Но, обращает на себя внимание тот факт, что в настоящее время отмечается рост хронических и резистентных форм заболевания.
Учитывая локализацию демодекоза на лице и социально активный возраст больных, последствием развития заболевания может быть существенное снижение качества жизни – нарушаются общественные и профессиональные контакты, часто развиваются невротические расстройства и депрессии.
Поэтому, мы считаем особенно важным напомнить вам об этом неприятном заболевании.
Несмотря на то, что демодекоз считается часто встречающимся заболеванием, на сегодняшний день до конца не выяснены этиологические факторы, приводящие к патогенности клеща, и не установлен точный механизм развития воспаления кожи при демодекозе. Отсутствие диагноза «Демодекоз» в Международной классификации болезней Х пересмотра не дает возможность объективно оценить распространенность данного заболевания и его роль в возникновении папулопустулезных дерматозов лица.
БИОЛОГИЯ КЛЕЩА DEMODEX
Акбулатова Л.Х. (1970) при изучении клещей демодекс выделила две формы, паразитирующие на коже человека, различающиеся по величине, морфологическим признакам строения.
Первая форма Demodex folliculorum longus характеризуется длинным вытянутым червеобразным телом (опистосома). Причем, опистосома в 2-3 раза длиннее протеосомы (гнатосома (головной конец) + грудь). Задний конец тела закруглен. Такое строение клещ имеет во всех фазах своего жизненного цикла.
Преимущественным местом локализации Demodex folliculorum longus являются волосяные фолликулы.
Для второй формы (Demodex folliculorum brevis) характерна короткая опистосома, своеобразное строение гнатосомы. Задний конец тела конусовидно заострен. Самцы меньше самок.
Demodex folliculorum brevis паразитируют в сальных железах.
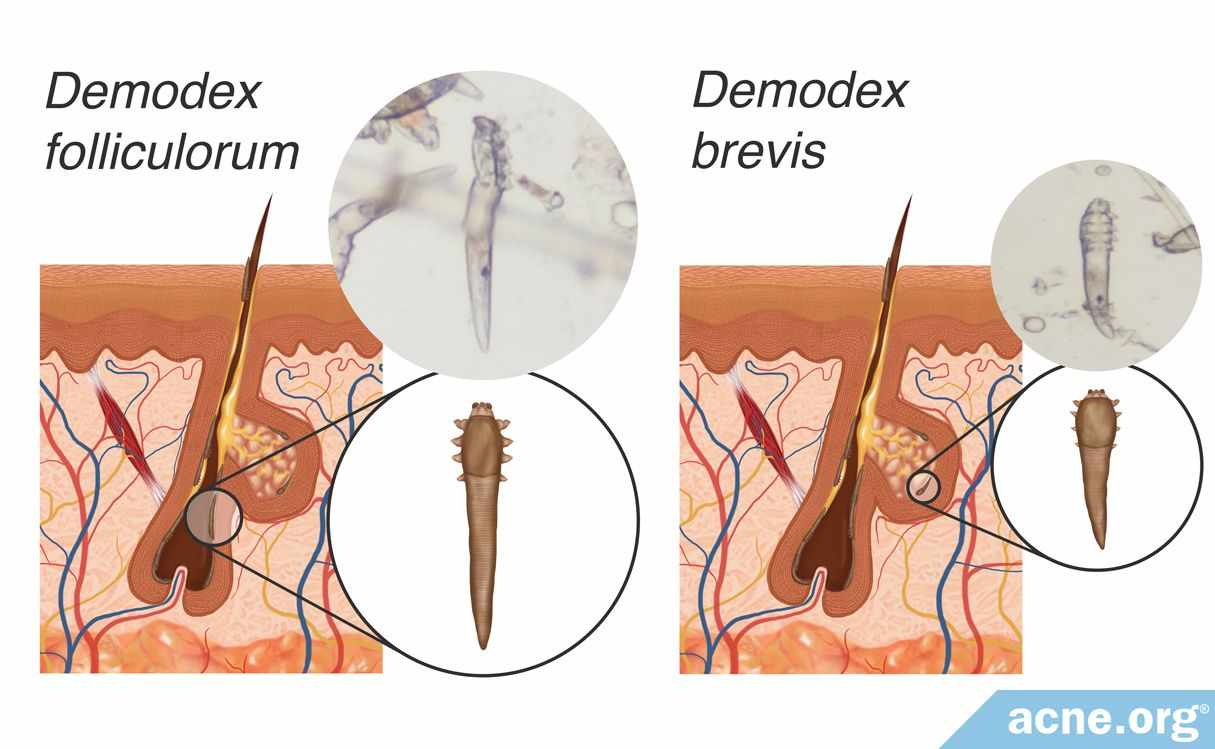
Рисунок 1. Клещи Demodex folliculorum
Все существование клеща можно разделить на несколько частей:
- внутрикожная жизнь включает два периода - созревания и репродукции. - Внекожная (или накожная) – более короткая.
Фиксированная на стенке выводного протока сальной железы самка растет и развивается до половозрелого состояния, а затем оплодотворяется, вынашивает и откладывает яйца. На этом заканчивается первый период – созревания.
Затем, уже снаружи, проходит второй период (метаморфический). Яйца с током сала быстро выносятся на поверхность кожи. Вылупляющиеся личинки расселяются в устьях волосяных фолликул под чешуйками эпидермиса.
Там они претерпевают линьку (метаморфоз), посредством стадий прото- и телеонимфы. Уже взрослые особи – самцы и самки - приникают вглубь выводного протока сальной железы, размножаются там, и самки откладывают яйца.
Репродуктивный цикл развития клеща составляет 15-25 суток.
ЭПИДЕМИОЛОГИЯ
По разным данным, заболеваемость демодекозом составляет от 2 до 5% и стоит на седьмом месте по частоте среди кожных болезней. В структуре акнеформных дерматозов демодекоз составляет 10,5%.
Наибольшее количество случаев поражения демодексом отмечается у людей в возрастной группе 20-40 лет. Соотношение мужчин и женщин, приблизительно 1:4.
Активность клещей в старших возрастных группах (после 45 лет) поддерживается возрастными изменениями кожи и желез, климактерическими гормональными перестройками,а также различной соматической патологией.
Асимптомное носительство у мужчин отмечается чаще, чем у женщин, в соотношении 2:1.
ПАТОГЕНЕЗ
До настоящего времени не установлены точные причины, приводящие к патогенности клещей рода Demodex, существующие теории разнообразны и противоречивы.
Самое распространенное мнение, что одним из пусковых факторов развития заболевания является нарушение микрофлоры кожного покрова. По мнению различных авторов, развитию патогенности клеща благоприятствуют изменения функций сальных желез с последующим изменением состава кожного сала, возникающие вследствие нарушения функций желудочно-кишечного тракта, печени, нервной системы, эндокринных желез, длительного применения топических кортикостероидов.
Согласно другим гипотезам, патогенные свойства клещ начинает проявлять в ответ на изменения условий среды обитания. Так, нарушения гомеостаза изменяют постоянство микробиоценоза, что приводит к дисбактериозу кожи.
Количественная нагрузка паразитов, приводящая к развитию клинической картины колеблется в интервале 3,3-5 особей на 1 см2кожи. По мнению авторов с увеличением плотности клещей возрастает готовность к апоптозу лимфоцитов, что выражается в усилении экспрессии CD95+
Вопрос о самом механизме развития папулопустулезных высыпаний, осложненных демодекозом, вызывает множество споров и противоречий.
Как известно, продуктами питания клеща являются клетки эпителия волосяных луковиц и сальных желез, а также секрет сальных желез. Демодекс разрушает клетки кожного покрова своими хелицерами (челюстями), что в дальнейшем приводит к образованию воспалительных инфильтратов, кератинизации, пигментации. С увеличением продуктов метаболизма клещей в организме хозяина, создаются входные ворота для инфекции.Таким образом, демодекс выступает в роли химического и механического раздражителя, вызывая развитие патологических процессов в коже.
Следующее предположение, строится на том, что демодекс является безобидным обитателем сальных желез, но проявляет свои патогенные свойства в качестве переносчика микробов и вирусов в более глубокие отделы волосяных фолликулов и сальных желез.
Продукты метаболизма клеща вызывают паралич вазомоторов, что ведет к снижению тонуса мелких сосудов кожи лица, спазму артериол. Недостаточное кровоснабжение дермы ведет к развитию дистрофических изменений и возникновению воспаления.
КЛИНИЧЕСКАЯ КАРТИНА ДЕМОДЕКОЗА
По типам расположения высыпаний Бутов Ю.С., Акилов О.Е. (2003) выделяют следующие формы демодекоза:
1. Центральный тип (локализация высыпаний преимущественно в области Т-зоны, где наблюдается наибольшая плотность сальных желез).
2. Медиальный тип (локализация высыпаний в области лобных бугров, центральной части щек и области подбородочного выступа).
3. Ассиметричный тип (локализация высыпаний с одной стороны лица).
4. Латеральный тип (локализация высыпаний в боковых областях лица).
5. Тотальный тип(равномерное распределение высыпаний по всей коже лица).
Вторичный демодекоз может осложнять многие кожные заболевания, такие как:
- различные формы розацеа (эритематозную, папулезную, папулопустулезную, инфильтративно-продуктивную ринофиму); розацеоподобный дерматит;
- себорейный дерматит;
- периоральный дерматит.
Рисунок 2. Розацеа, папулопустулезный подтип, осложненный демодекозом
Основная локализация клещей – сальные железы кожи лица, ушных раковин, спины, груди, мейбомиевые железы, фолликулы кожи в области сосков, редко – в области спины. Атипичные локализации, где может быть найден демодекс – половой член, ягодицы, эктопические сальные железы, слизистая оболочка рта.
Заболевание возникает внезапно. Субъективно: ощущение зуда, чувство жжения, ползания, распирания, жара. Патологический кожный процесс имеет тенденцию к распространению. Локализуется преимущественно в области Т-зоны лица. Характеризуется наличием папул и пустул на фоне эритемы. Элементы во многом напоминают розовые угри. Шелушение мелкофолликулярное или крупнопластинчатое. При поражении глаз наблюдается гиперкератоз с наличием чешуек на ресничном крае и «воротничка» вокруг ресниц.
Первичный демодекоз возникает на неизмененной коже. Зуд появляется одновременно с высыпаниями. Патологический процесс носит воспалительный характер с наличием на кожном покрове эритемы. Этиологическим агентом чаще является Demodex folliculorum. Для него характерна эритематозно-сквамозная форма с центральным типом расположения высыпных элементов и площадью поражения 11,8±3,8% лица.
Из сопутствующих заболеваний, чаще всего, больные имеют патологию со стороны желудочно-кишечного тракта и органов мочевыводящей системы. Сезонной динамики своего заболевания больные не отмечают.
Рисунок 3. Демодекозный фолликулит
Вторичный демодекоз возникает на фоне какого-либо имеющегося дерматоза и зависит от психо-эмоционального состояния, алиментарных и экзогенных причин.
В основе заболевания лежит нарушение тонуса сосудов. Чаще всего развитие вторичного демодекоза вызывает Demodex brevis. Наблюдается, преимущественно, папулопустулезная форма с медиальным типом расположения высыпных элементов, поражающая до 1/3 лица.
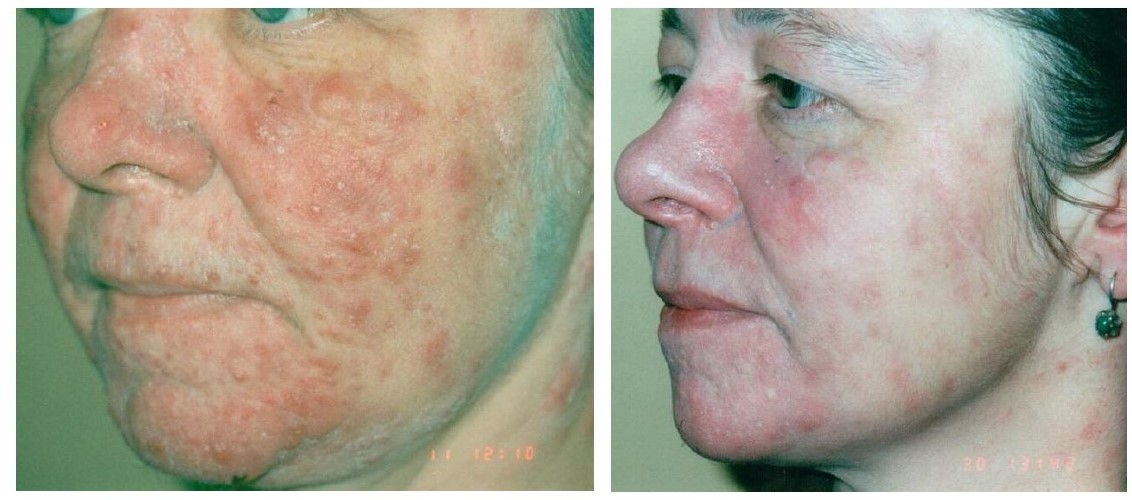
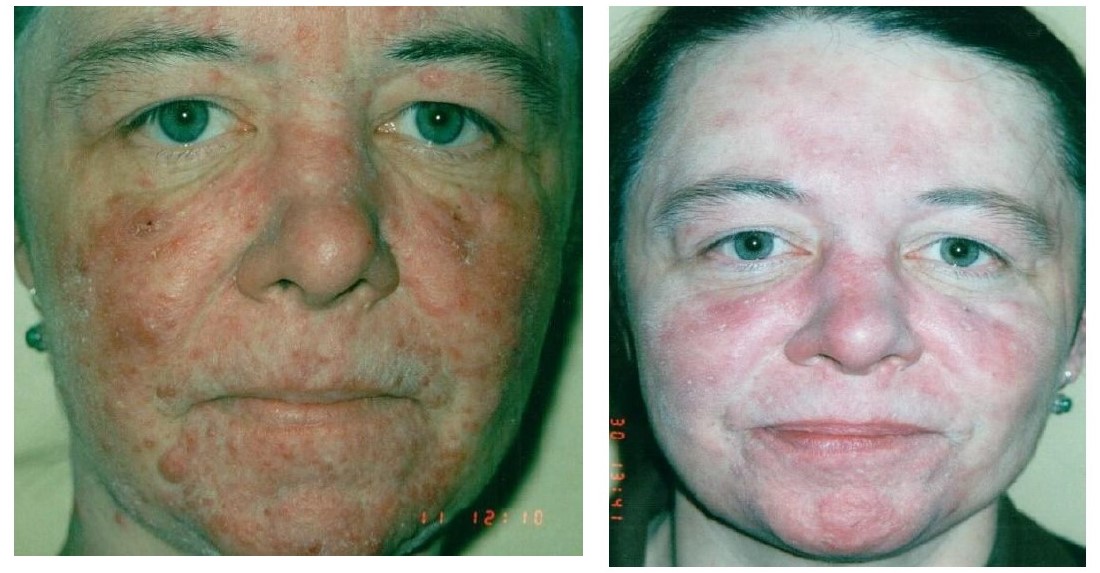
Рисунок 4. Розацеа, папулопустулезный подтип, осложненный демодекозом. До и после лечения
Среди сопутствующей патологии встречаются заболевания пищеварительного тракта, патология сердечно-сосудистой системы, гинекологические заболевания и эндокринопатии. Обострения возникают, преимущественно, в жаркое летнее время года
Длительное хроническое течение демодекоза характеризуется утолщением кожи, чувством стягивания, уменьшением эластичности и мягкости, наличием серозных или кровянисто-гнойных корочек. Кожа выглядит смуглой, в отдельных случаях может приобретать желтовато-коричневый оттенок. Присоединение вторичной пиококковой инфекции сопровождается возникновением крупных пустул, нодулярных элементов, макроабсцессов, что может приводить к обезображиванию лица.
Гистологическая картина пораженной кожи характеризуется:
- наличием в ней расширенных сосудов с утолщенной стенкой, вокруг которых наблюдается разрастание волокнистой соединительной ткани;
- очаговая лимфоплазматическая, нейтрофильная и эозинофильная инфильтрации, преимущественно вокруг устьев волосяных фолликулов;
- гиперпластоз, образование цист и гранулем в дерме; гиперкератоз волосяных фолликул.
В биоптате возможно обнаружение отдельных частей клещей.
ДИАГНОСТИКА ДЕМОДЕКОЗА
Постановка диагноза «Демодекоз» возможна только после проведения лабораточной диагностики, в ходе которой будут найдены клещи рода Demodex. Следовательно, клинически выставить диагноз «Демодекоз» не представляется возможным.
Лабораторная диагностика основывается на составлении акарограммы путем подсчета личинок, нимф, яиц и имаго и является объективным диагностическим критерием.
Для оценки проводимой терапии проводят повторные акарограммы с целью подсчета количества и определения активности клещей. Критерием клещевой активности служит количество более 5 взрослых особей, личиной или яиц на 1 см2. Если в соскобе обнаружены исключительно продукты жизнедеятельности и пустые яйцевые оболочки, проводят повторное исследование.
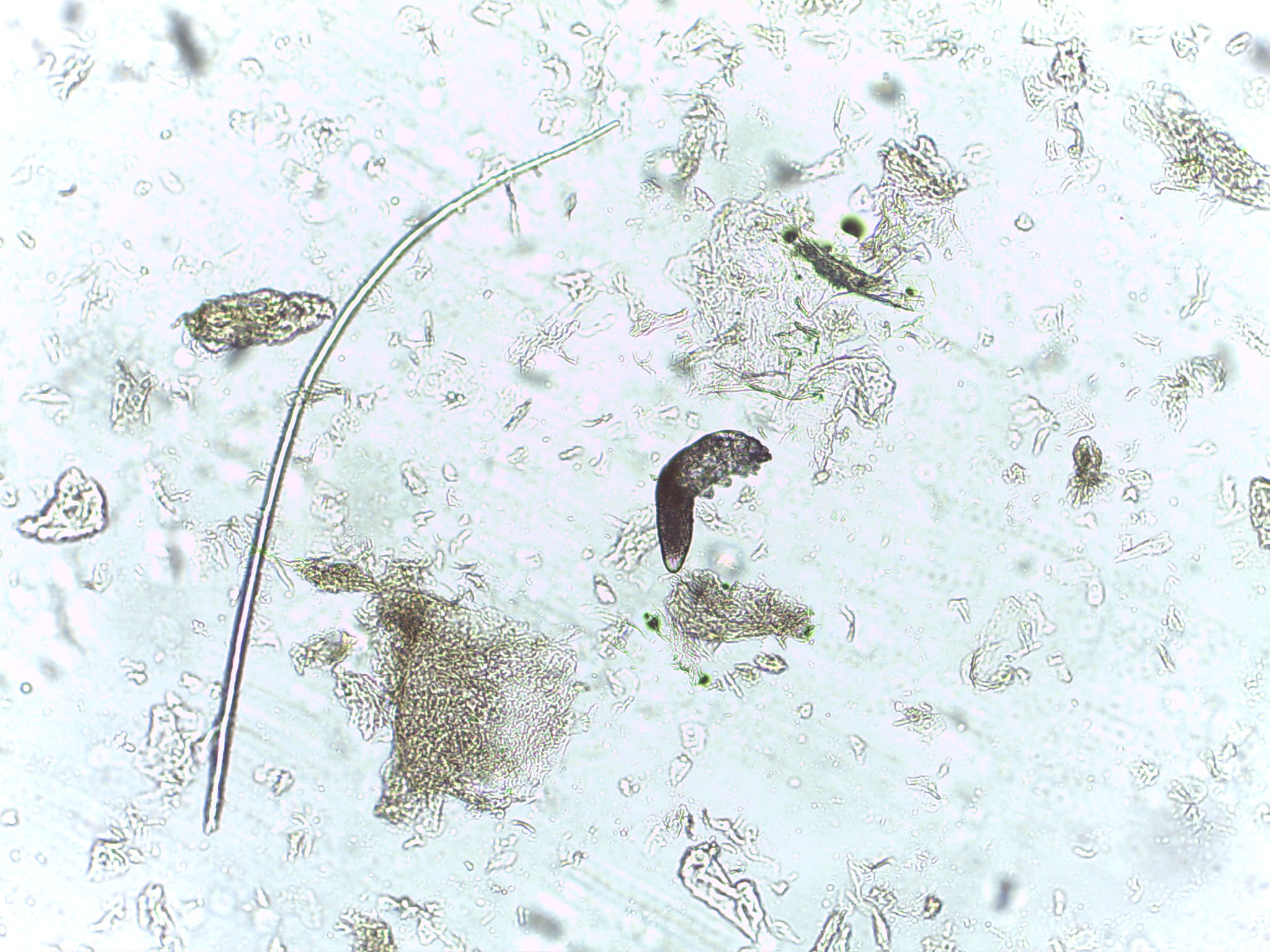
Рисунок 5. Demodex под микроскопом
Так как зачастую клещи локализуются в глубине сально-волосяных фолликулов, их не всегда удается обнаружить. В связи с этим, соскоб не является высокоинформативным методом и не доказывает отсутствие клещей.
Клеща возможно обнаружить на поврежденном участке кожи, при экстракции содержимого фолликула или извлечении ресниц или бровей без повреждения волосяных фолликулов.При диагностике демодекоза ресниц, нормой считается обнаружение одного клеща на 2-4 ресницах.

Рисунок 6. Demodex на реснице
Еще одним методом диагностики демодекоза является проведение кожной биопсии с последующей гистологией полученных препаратов. С этой целью пункционным (панч) или эксцизионным (скальпель) методом берут небольшой участок кожи, фиксируют его в течение суток 10% нейтральным раствором формалина, уплотняют парафином и окрашивают гематоксилин-эозином.
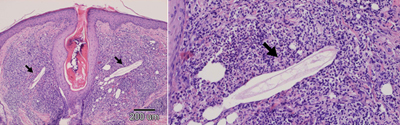
Рисунок 7. Demodex в биоптате. Стрелочками указан клещ
С появлением конфокального лазерного микроскопа стал доступен новый метод обследования больных на наличие клещей Demodex. Конфокальная лазерная сканирующая микроскопия позволяет визуализировать поверхностные слои кожного покрова invivo.
ЛЕЧЕНИЕ ДЕМОДЕКОЗА
В терапии демодекоза, преимущественно, используют следующие группы препаратов:
- противовоспалительные,
- антибактериальные,
- десенсибилизирующие,
- антипаразитарные.
С целью достижения элиминации клещей применяют антипаразитарные (акарицидные) препараты. На протяжении многих лет наибольшую эффективность доказал метронидазол, являющийся производным нитроимидазольной группы. Данный препарат назначается курсом от 4 до 6 недель.Установлено, что метронидазол усиливает защитные и регенеративные функции слизистой оболочки желудка и кишечника и вызывает выраженное противоотечное действие.
Полученное клиническое улучшение выражалось в уменьшении эритемы, папулопустулезных элементов и выраженности воспалительного процесса. Лабораторное выздоровление отмечалось за счет снижения особей Demodex folliculorum до 2-3 в соскобе.
Также используется орнидазол циклами от 8 до 10 дней. Препарат обладает как противопаразитарным действием, так и бактериостатическим, повышает активность нейтрофилов, стимулирует адренергические структуры, усиливает репаративные процессы.
В случае акнеформного типа демодекоза или резистентности к антипаразитарным препаратам целесообразно использовать системные ретиноиды (изотретиноин) в дозировке 0,1-0,5 мг/кг массы тела в сутки в течение 2-4 месяцев.
Антипаразитарными свойствами обладает перметрин (группа пиретроидов). 5% крем перметрина наносят дважды в день в течение 15-30 дней. Клинический эффект связан с уменьшением эритемы и регрессом папул.
Акарицидную активность оказывают препараты линдан 1%, кротамитон 10%, ивермектин.
Наружная терапия метронидазолом (клион, метрогил) в виде мази или геля 2% в течение 14 дней дала хорошие результаты.
В качестве альтернативной терапии возможно местное применение 10% мази бензилбензоат на ночь. Высокую оценку получил гель «Демотен» (сера, гиалуроновая кислота, сок Алоэ Вера, поливинилпирролидон) для лечения пациентов с демодекозом и розацеа.
С целью лечения, а также профилактики демодекоза кожи и глаз возможно применение препарата «Гликодем» в форме геля и крем-геля. Он содержит 5-7% метронидазол, гликозаминогликаны, противовоспалительные и антимикробные компоненты, оказывающие мягкое бактериостатическое, противовоспалительное, противоотечное, тонизирующее и восстанавливающее действие на воспаленную кожу век и лица. Препарат «Гликодем» снимает зуд, чувство жжения и дискомфорта, улучшает обменные процессы кожи, стимулирует процессы регенерации
Наружная терапия включает препараты с сосудосуживающим эффектом (водный адреналин-резорциновый раствор и др.), мази, содержащие антибиотики, антигистаминные средства, стероиды, нестероидные противовоспалительные средства (индометациновая, бутадионовая, ортофеновая мази и др.), препараты, содержащие серу, нафталан, производные витамина А (ретиноевая мазь, ретин А, айрол, бензилпероксид и др.).
Для терапии окологлазничной области применяются спиртоэфирные смеси, 3-5% трихополовый крем, сульфапиразин натрия, антихолинэстеразные средства (холиномиметики): физостигмин, 0,02% фосфакол, 0,01% армин, 0,5% тосмилен. Хорошие результаты лечения наблюдаются при применении блефарогеля 1 и 2, блефаролосьона. Высокую эффективность показал препарат «Спрегаль», содержащий раствор эсдепалетрина и пиперонилабутоксида. Его используют на пораженные участки кожи, втирая тампоном 1-3 раза в день. Препарат хорошо переносится и не вызывает серьезных побочных эффектов.
Из физиотерапевтических методик рекомендуется использовать свойства узкополосного синего света (405-420 нм). Длины волн голубого света несколько больше длин волн УФ-излучения, поэтому узкополосный синий свет достигает сетчатого слоя дермы, проникая на глубину до 2,5 мм, соответствующей расположению сальных желез.
Также антидемодекозное действие оказывает криотерапия,интенсивный импульсный свет (IPL).
Сложности лечения демодекоза и наличие большого разнообразия применяемых средств вызывают необходимость совершенствования терапии и создания стандартизированных терапевтических рекомендаций.
Источник: Кубанов А.А., Галлямова Ю.А., Гревцева А.С. Демодекоз: учеб. пособие / А.А. Кубанов, Ю.А. Галлямова, А.С. Гревцева; ГБОУ ДПО «Российская медицинская академия последипломного образования». – М.: ГБОУ ДПО РМАПО, 2014. – 41 с.
прочитано
22842
раза