Розацеа: патогенез, диагностика, терапия
Розацеа – хронический воспалительный дерматоз, характеризующийся поражением кожи лица в виде эритемы и папулопустулезных элементов, фим и поражения глаз.
Показатели заболеваемости розацеа варьируют в широких пределах: так, встречаемость данного заболевания в Европе и США варьирует от 1 до 20%. Согласно результатам исследования RISE (2015), распространенность розацеа в России составляет 5%.
Наиболее часто розацеа диагностируется среди лиц с I и II фототипом, преимущественно североевропейского и кельтского происхождения, значительно реже - у афроамериканцев и азиатов, что может указывать на генетический фактор, обусловливающий развитие данного заболевания.
На частоту заболевания влияют и гендерные различия: соотношение женщин и мужчин, больных розацеа, составляет 1,5-2,0:1,0.
Этиология и патогенез
В настоящий момент розацеа рассматривается как мультифакторное заболевание с широким спектром экзогенных и эндогенных триггеров. К основным триггерным факторам относятся чрезмерная инсоляция, психовегетативные нарушения, перестройка кожной микроэкологии. Как триггерные факторы розацеа определены также перепады температуры, последствия неправильного ухода за кожей лица, самолечение топическими кортикостероидными препаратами без учета их побочных эффектов, а также желудочно-кишечная дисфункция.
Среди возможных экзогенных факторов розацеа лидирует солнце, которое у 2/3 пациентов приводит к обострению и/или ухудшает течение заболевания. Холод и жара, наличие клеща Demodex folliculorum (подробнее о Демодекозе можно прочитать здесь) также признаны значимыми большинством исследователей. Оспаривается значимость курения, кондиционированного воздуха, употребления кофе и алкоголя. Обсуждается роль работы за компьютером как фактора риска и вторичной причины возникновения воспаления при розацеа.
В группе эндогенных триггеров розацеа основное место занимает стресс, далее следуют эндокринные заболевания, болезни желудочно-кишечного тракта, сосудистые нарушения (мигрень, гипертония, синдром Рейно), иммунная дисрегуляция. Исследуется роль вазоактивных пептидов, нарушения обмена микроэлементов, психовегетативных дисфункций. Конкретных генетических механизмов, способствующих реализации розацеа, не найдено, вместе с тем, по данным W. Gulliver и соавт. (2002), у 67% больных розацеа есть указания на близких родственников, страдавших данным заболеванием.
При розацеа патогенетическую роль играет способность ультрафиолетового облучения вызывать производство в коже активных форм кислорода, которые вызывают сосудистые и дермальные повреждения через активацию матриксных металлопротеиназ.
В качестве важного фактора в развитии розацеа рассматривается нейрогенное воспаление. Ряд авторов считают, что заболевание обусловлено активацией сенсорных нервных окончаний, высвобождающих в окружающую среду нейропептиды, в свою очередь активирующие кровеносные сосуды и клетки иммунной системы, что приводит к воспалительному процессу, определяемому как нейроген-ное воспаление. В 2011 г. открыты несколько нейро-медиаторов и нейрорецепторов, активирующихся при розацеа .
Нейропептидные рецепторы к пептиду, связанному с геном кальцитонина, субстанция Р, а также ионные каналы переходных рецепторных потенциалов (TRP) с относительной неселективной проницаемостью для катионов могут быть активированы с помощью типичных факторов, провоцирующих розацеа, таких как инсоляция, острая пища, изменение температуры окружающей среды.
По совокупности клинических, патоморфологических, морфофункциональных данных патогенез розацеа можно представить следующим образом.
У пациентов со светлым фототипом кожи или вследствие нарушения иннервации сосудов, рефлекторного спазма артериол и понижения тонуса вен возникает функциональная недостаточность периферического кровообращения, приводящая к нарушению температурного гомеостаза, ухудшению трофики эпидермиса и дермы, что вызывает дистрофические поражения коллагеновых волокон и воспалительные изменения сально-волосяного комплекса.
Повреждение соединительнотканного каркаса дермы и частые интенсивные приливы крови замыкают «порочный круг», приводя к еще большему расширению кровеносных и лимфатических сосудов микроциркуляторного русла кожи.
Ослабление поддерживающих структур соединительной ткани дермы и неоангиогенез способствуют появлению телеангиэктазий. Застойные явления в микроциркуляторном русле дермы, ответственные в дебюте розацеа за отек, запускают механизм образования фиброза и фимы. Ринофиму связывают с хронической лимфедемой, стимулирующей гипоксию и, как следствие, гипертрофию соединительной ткани.
Клиническая картина
Розацеа поражает преимущественно центральную часть лица (зона иннервации тройничного нерва). Вероятно, это связано с тем, что значимую роль в развитии заболевания играют физиология нервных волокон и анатомические особенности сосудов данной зоны лица.
При постановке диагноза учитываются основные и дополнительные критерии.
Таблица 1. Диагностические критерии розацеа
Так, диагноз «розацеа» может быть рассмотрен при наличии одного из основных диагностических признаков и одного из дополнительных. Стойкая эритема лица является наиболее распространенным признаком розацеа при фототипах по Фицпатрику I-IV, однако эритема может не визуализироваться при более темных фототипах (V и VI). У пациентов с фототипами V или VI папулы и пустулы могут быть первыми хорошо заметными признаками розацеа. Транзиторная эритема считается диагностически значимой и может длиться от 10 мин до 1 ч в ответ на нейрососудистую стимуляцию триггерными факторами.
Телеангиэктазии, которые относятся к основным клиническим признаками розацеа, преимущественно располагаются центрофациально и часто встречаются при фототипах I-IV, редко возникают при более темных фототипах V и VI. Использование дерматоскопии может позволить обнаружить телеангиэктазии у пациентов с более темными фототипами кожи. Типичными являются куполообразные красные папулы с или без сопровождающих пустул, часто в центрофациальной области. Возможно формирование узлов.
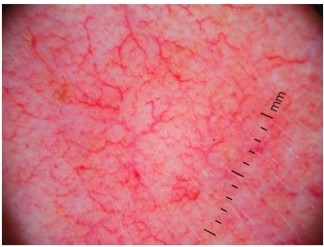
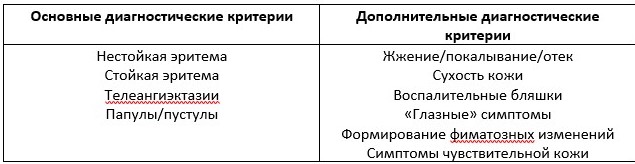
Рисунок 1. Эритематозно-телеангиэктатическая розацеа с характерными полигональными сосудами
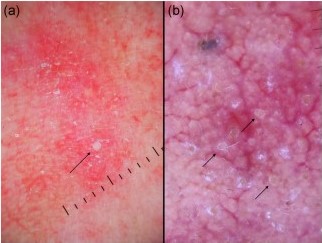
Рисунок 2. (а) Дерматоскопия папуло-пустулезной розацеа, выявление пустул (черная стрелка) и линейных сосудов, образующих неполные многоугольники. (b) Фиматозная розацеа дерматоскопически проявляется фолликулярными желтыми комками (черные стрелки) и линейными сосудами, формирующими неполные многоугольники
Рисунок 3. (а) Гранулематозная розацеа с несколькими линейными сосудами и множественными участками оранжевого цвета (черная стрелка) и перифолликулярными отеками (белая стрелка) и (б) волчанка miliaris disseminatus faciei с дерматоскопически очевидным перифолликулярными отеками оранжевого цвета (черные стрелки)
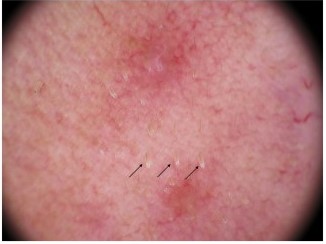
Рисунок 4. Демодекоз с выступающими из волосяных фолликулов хвостами демодекса (черные стрелки)
Субъективные симптомы присутствуют у более чем 80% пациентов. Симптомы повышенной чувствительности кожи к воздействию раздражителей являются наиболее распространенными и тяжелыми во время обострения розацеа, но также присутствуют между ними.
Классификация розацеа подразумевает выделение подтипа и степени тяжести внутри подтипа.
Эритемато-телеангиэктатический подтип розацеа (ЭТПР) характеризуется возникновением сперва транзиторной, усиливающейся приливами, а затем превращающейся в стойкую эритему, локализующуюся преимущественно на щеках и боковых поверхностях носа. Цвет эритемы может варьировать от ярко-розового до синюшно-красного в зависимости от продолжительности болезни. На фоне эритемы у больных появляются телеангиэктазии различного диаметра и отечность кожи. Большая часть больных предъявляет жалобы на ощущения жжения и покалывания в области эритемы. Проявления заболевания усиливаются при воздействии низких и высоких температур, алкоголя, острой пищи и психоэмоционального напряжения. Вне зависимости от степени тяжести, при ЭТПР присутствует воспалительная реакция, что обосновывает целесообразность назначения противовоспалительной терапии.
Таблица 2. Характеристика тяжести течения эритемато-телеангиэктатического подтипа
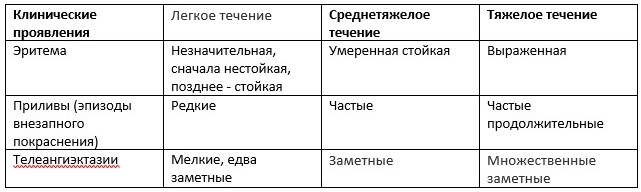
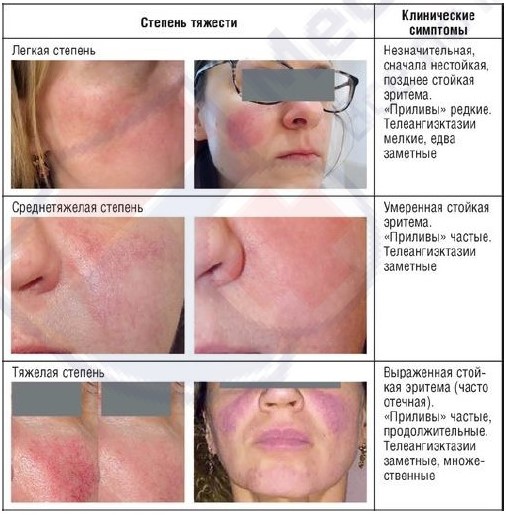
Рисунок 5. Клинические симптомы (степень тяжести) эритематозно-телеангиэктатического подтипа розацеа
Папуло-пустулезный подтип розацеа (ПППР) характеризуется аналогичной клинической картиной, однако больные, как правило, не отмечают субъективных ощущений со стороны эритемы, а предъявляют жалобы на папулезные высыпания. Высыпания характеризуются яркой красной окраской и перифолликулярным расположением. Отдельные папулы могут быть увенчаны небольшой округлой пустулой. Шелушение обычно отсутствует. Возможно формирование стойкого отека по месту распространенной эритемы, что чаще встречается у мужчин.
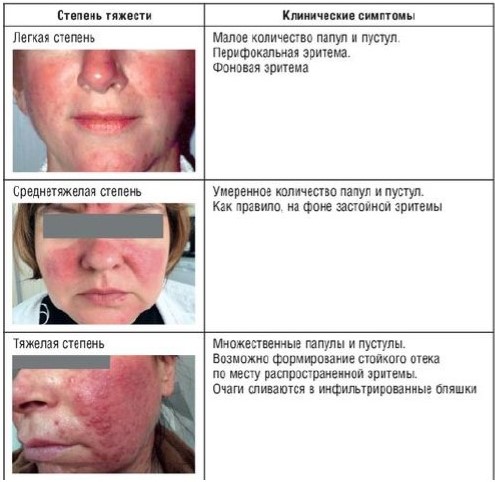
Рисунок 6. Клинические симптомы (степень тяжести) папуло-пустулезного подтипа розацеа
Фиматозный, или гипертрофический подтип розацеа характеризуется значительным утолщением ткани и неравномерной бугристостью поверхности кожи. Возникновение таких изменений на коже носа называют ринофимой, на коже лба - метафимой, на коже подбородка - гнатофимой, на коже ушных раковин (бывают монолатеральными) – отофимой. Значительно реже процесс распространяется на кожу век (блефарофима). Различают 4 гистопатологических варианта шишковидных образований: гландулярный, фиброзный, фиброангиоматозный и актинический.
Поскольку различные воспалительные пути, как представляется, более значимы у одних пациентов, чем у других, для выяснения этого клинического феномена необходимы дополнительные исследования. Например, фиматозные изменения могут проявляться без предшествующей эритемы у части пациентов, биопсия выявляет воспалительный инфильтрат, что указывает на наличие субклинического воспаления. Следовательно, рабочая гипотеза заключается в том, что ранняя фиматозная розацеа без четкой истории и клинического проявления эритемы может быть связана с субклиническим нейровоспалением и адаптивными/врожденными иммунными ответами, которые затем прогрессируют до фиброза и гиперплазии железистой ткани. Таким образом, хотя фиматозные изменения могут не возникать у всех пациентов, субклинические фиброзные изменения, возможно, уже произошли на молекулярном уровне до того, как они станут клинически очевидными в нейрососудистой и воспалительной розацеа. Это приводит к выводу, что фиброз в розацеа может начинаться гораздо раньше, чем можно наблюдать в клинической картине. Данный аспект подтверждает целесообразность назначения системного ретиноида у пациентов с розацеа не только для подавления воспаления, но и для профилактики фиматозных изменений (например, после абляции, дермабразии).
Таблица 3. Характеристика тяжести течения фиматозного подтипа
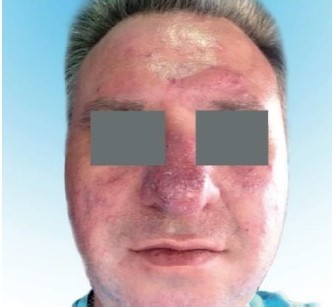
Рисунок 7. Метафима, ринофима
Окулярный подтип или офтальморозацеа клинически преимущественно представлен сочетанием блефарита и коньюнктивита. Клиническая картина заболевания часто сопровождается рецидивирующим халязионом и мейбомиитом. Нередко наблюдаются конъюнктивальные телеангиэктазии. Жалобы пациентов неспецифичны, часто отмечаются жжение, зуд, светобоязнь, ощущение инородного тела. Офтальморозацеа может осложняться кератитом, склеритом и иритом, но на практике такие изменения встречаются редко. В редких случаях развитие глазных симптомов опережает кожную симптоматику.
Таблица 4. Характеристика тяжести течения окулярного подтипа

Подтип розацеа, степень тяжести, постоянные/периодически возникающие симптомы - эти параметры следует учитывать при выборе тактики ведения пациентов в плане достижения конечной цели и длительного контроля над заболеванием.
Редкие формы розацеа
Конглобатная розацеа (rosacea conglobata) развивается на месте уже существующей розацеа и характеризуется образованием крупных шаровидных абсцедирующих узлов и индуцированных фистул. Характерным для конглобатного розацеа признаком является наличие болезненных уплотненных тяжей. Течение хроническое, неуклонно прогрессирующее.
Необходимо проводить дифференциальную диагностику с конглобатным акне. От acne conglobata это заболевание отличается ограничением процесса на лице, без вовлечения кожи груди, спины, плеч и конечностей и отсутствием комедонов.
Молниеносная розацеа (rosaceafulminans) протекает как наиболее тяжелый вариант конглобатной розацеа. Молниеносная розацеа диагностируется в основном у женщин в возрасте 20-40 лет.
Такое название данная форма получила в связи с острым и внезапным началом заболевания.
Самой распространенной локализацией высыпаний являются лоб, щеки, подбородок. Клинически наблюдается выраженный отек, эритема синюшно-красного цвета, папулы и пустулы, узлы полушаровидной и шаровидной формы . Воспалительные узлы быстро сливаются в мощные конгломераты, появляется флюктуация, образуются синусы и фистулы. При пальпации отмечается гипертермия.
Болезнь, как правило, не рецидивирует. Молниеносную розацеа необходимо дифференцировать от молниеносных акне, конглобатного акне, гранулематозной розацеа и синдрома Свита.
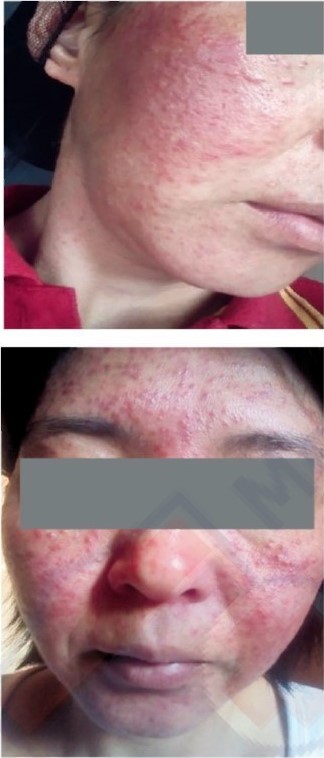
Рисунок 8. Молниеносная розацеа
Гранулематозная розацеа выделена как отдельный вариант розацеа в связи с уникальной клинической и гистологической картиной. Возникает в возрасте после 40 лет. Отсутствует эритема, затрагиваются не только выступающие зоны лица, но и периорбитальная область. Патологический процесс чаще асимметричный. Представлен мономорфными коричнево-желтыми и красными папулами и узлами, расположенными на щеках и периорифициально.
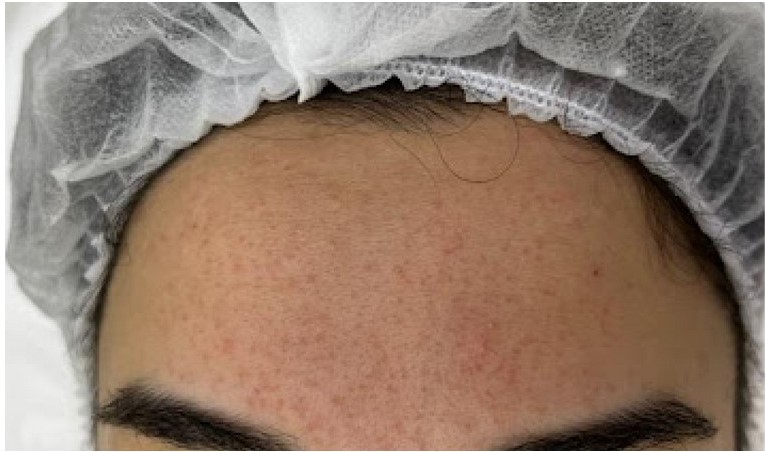
Рисунок 9. Гранулематозная розацеа
Дифференциальная диагностика
В круг дифференциальной диагностики входят акне, болезни соединительной ткани (дерматомиозит, дискоидная красная волчанка), периоральный (розацеаподобный) или стероидный дерматит, себорейный дерматит, контактный дерматит (фотодерматит), истинная полицитемия. Дифференциальную диагностику при фиматозном подтипе проводят с дискоидной волчанкой, саркоидозом, гранулемой эозинофильной
По сравнению с розацеа акне развивается на фоне гиперсекреции сала. На лице отчетливо видны комедоны, папулы, пустулы, узлы, их локализация – U-зона. Часто встречаются единичные узлы на лбу или подбородке. Отсутствует перифокальная эритема.
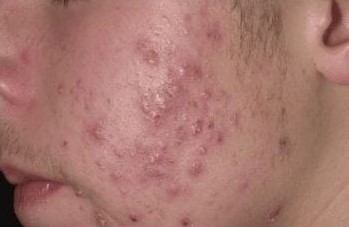
Рисунок 10. Рассеянные пустулы на лице человека с акне. Изображение предоставлено Thomas Habif, MD.
При фотодерматите на коже появляется ярко выраженная эритема с четкими границами. Данное поражение кожи проявляется на открытых участках после инсоляции (до 24 часов). Пациент субъективно жалуется на зуд и боль. Обычно у таких пациентов отсутствует анамнез по розацеа.
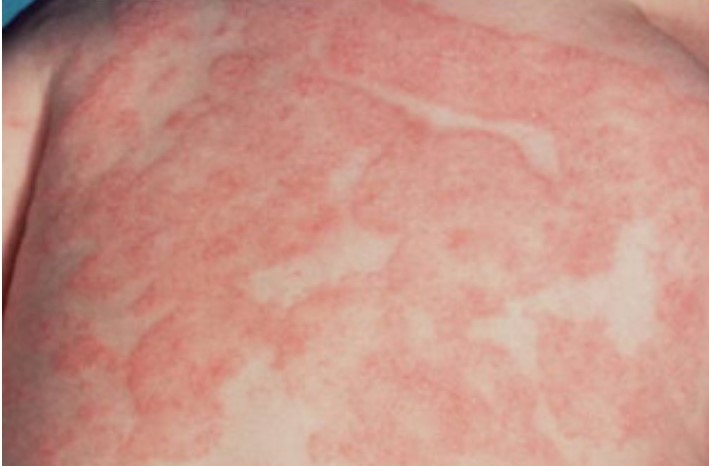
Рисунок 11. Острый фотодерматит
Истинная полицитемия – это хроническое миелопролиферативное новообразование, которое характеризуется увеличением морфологически нормальных красных клеток крови (характерный признак), а также лейкоцитов и тромбоцитов.
Заболевание часто протекает бессимптомно, может отмечаться покраснение лица и расширение вен сетчатки. Также может быть покраснение и болезненность ладоней и подошв, иногда в сочетании с ишемией пальцев (эритромелалгия). При полицитемии кожа имеет красно-вишневый оттенок, особенно выраженный на открытых частях тела – на лице, шее, кистях. Видны расширенные набухшие вены на шее. Конъюнктива глаз гиперемирована, цвет мягкого неба изменен. Кожный зуд наблюдается преимущественно после купания. Наблюдаются микротромбы в капиллярах.

Рисунок 12. Внешний вид больной истинной полицетемией
Себорейный дерматит начинается с гиперемии и небольшой инфильтрации кожи с диссеменацией шелушащихся пятнисто-папулезных элементов элементов нуммулярного характера по периферии очагов.
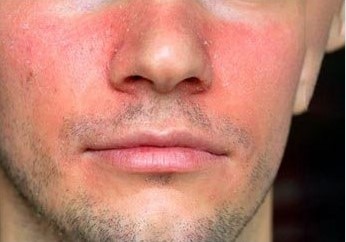
Рисунок 13. Симптомы себорейного дерматита: покраснение и шелушение.
Дерматомиозит – системное прогрессирующее заболевание, характеризуется преимущественным поражением поперечнополосатой и гладкой мускулатуры с нарушением двигательной функции, а также кожи.
Клиническими проявлениями дерматомиозита являются:
- полиморфные высыпания (эритема, отек, папулы, везикулы, уртикарии, телеангиэктазии, буллезные высыпания, петехии, гиперпигментация)
- периорбитальная эритема – «синдром очков»
- эритема спускается вниз на шею, плечи, область декольте – «симптом пелерины»
- эритема, папулы в области межфаланговых и пястно-фаланговых сочленений – «симптом Готтрона»
- эритема на наружной поверхности бедер и голеней
- пойкилодермия
- болезненные паронихии и капилляриты на подушечках пальцев и ладоней
- конъюнктивит, атрофический ринит, стоматит, ларингит, фарингит.
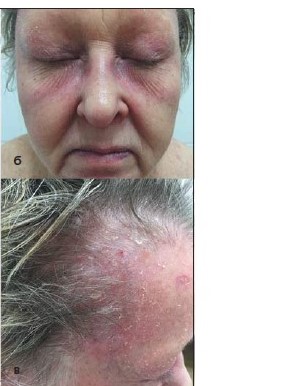
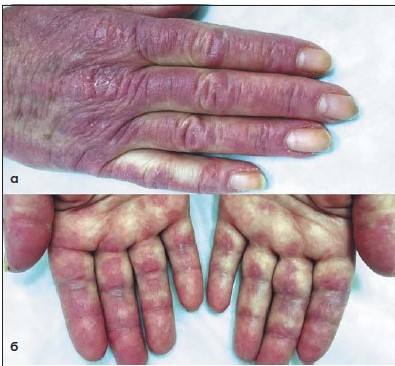
Рисунок 14. Внешний вид больной дерматомиозитом
Дискоидная красная волчанка – наиболее распространенная хроническая форма красной волчанки, при которой доминирующим в картине болезни является поражение кожи и слизистых оболочек. Красная волчанка является аутоиммунным заболеванием (развивающимся вследствие выработки собственных антител против здоровых тканей организма)
Заболевание характеризуется ограниченными очагами, локализующимися на лице, с вовлечением в патологический процесс носощечных складок, ушных раковин, волосистой части головы, красной каймы губ. Иногда процесс распространяется на открытые участки шейно-воротниковой зоны, кистей, грудной клетки, спины.
Эритемы: розово-красные, шелушащиеся, расположенные по краям очагов. Излюбленная локализация – область лица и носощечных складок, получившая название "феномен бабочки"
По мере прогрессирования процесса пятна инфильтрируются и на их поверхности появляются серовато-белые сухие чешуйки, формирующиеся в плотные скопления роговых масс в зоне волосяных фолликулов – фолликулярный гиперкератоз. Чешуйки снимаются тонким пинцетом и повторяют форму фолликула – феномен "дамского каблучка". При поскабливании в очаге поражения больные отмечают небольшую болезненность – симптом Бенье – Мещерского. Заканчивается процесс деструктивным рубцеванием, оставляя на коже обезображивающие косметические дефекты, с гипер- или гипопигментацией.
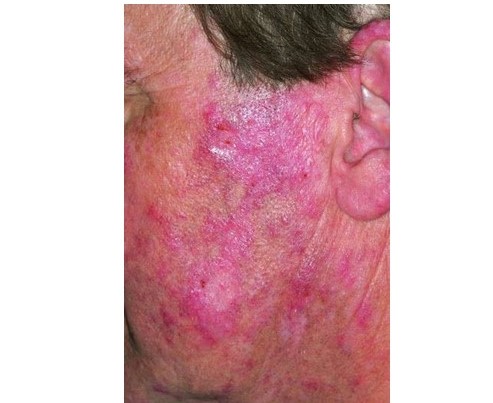
Рисунок 15. На этой фотографии показана хроническая дискоидная красная волчанка с характерными гиперкератотическими и эритематозными бляшками.
© Springer Science+Business Media
Терапия розацеа
Рекомендации по лечению розацеа:
• оценка наблюдающихся на данный момент времени видимых и симптоматических проявлений дерматоза (сочетание симптомов, преобладающие симптомы, степень тяжести, сочетание подтипов);
• рекомендуется избегать известных провоцирующих факторов настолько, насколько это возможно с практической точки зрения;
• применение средств по уходу за кожей и интеграция их в схему лечения (использование мягкого очищающего и увлажняющего средств, которые способствуют уменьшению ТЭПВ и коррекции признаков повышенной чувствительности кожи, связанных с применением лекарственных препаратов и других продуктов);
• фотопротекция, включая предотвращение прямого воздействия солнечных лучей (особенно в часы максимальной активности), а также использование солнцезащитного средства широкого спектра действия с солнцезащитным фильтром 30 и более.
Обязательным является обеспечение адекватного ежедневного ухода за кожей, в том числе с использованием солнцезащитных препаратов, которые должны подбираться с учетом повышенной чувствительности кожи больных розацеа. Наименьшим раздражающим действием обладают индифферентные препараты (диоксид титана, оксид цинка), блокирующие ультрафиолетовое облучение кожи за счет своих физических свойств. Препараты, содержащие химические фильтры, которые можно рекомендовать пациентам с розацеа, не должны содержать лаурилсульфата натрия, ментола и камфоры и, напротив, содержать силиконы (диметикон, циклометикон), значительно уменьшающие раздражающее действие солнцезащитных препаратов.
В рекомендациях по ежедневному уходу за кожей следует учитывать применение легких по консистенции маскирующих препаратов для ежедневного использования, при этом доказано, что применение маскирующих средств не ухудшает течения розацеа и может позитивно влиять на качество жизни пациентов.
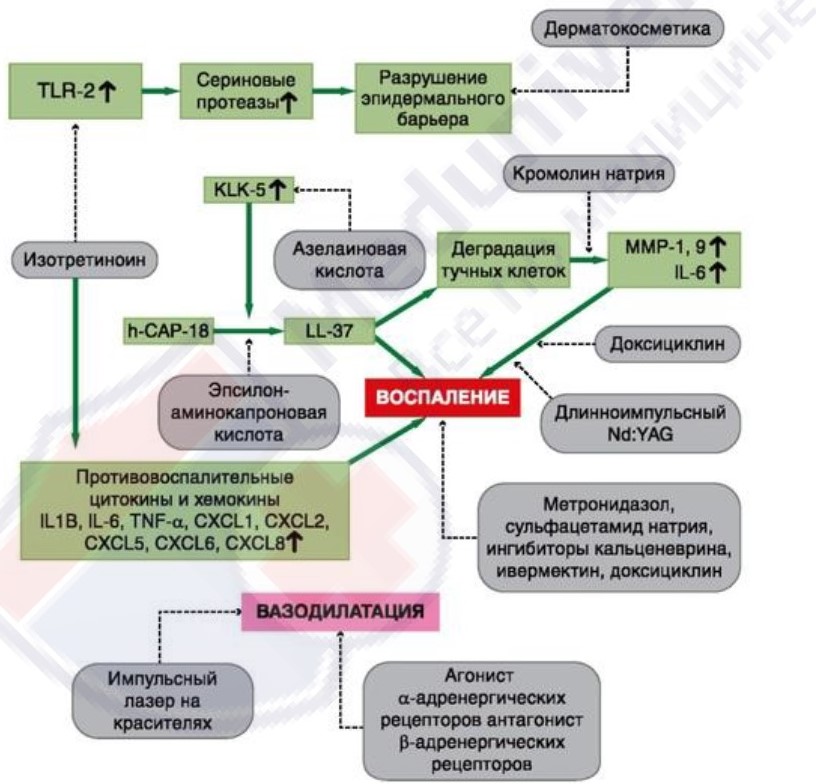
Рисунок 16. Целевые мишени для различных методов терапии при розацеа. Синие линии указывают на патофизиологические пути, связанные с розацеа. Красные линии иллюстрируют основные лекарственные препараты, воздействующие на патофизиологию. Стрелки вверх указывают на увеличение экспрессии определенного белка
Таблица 5 Методы терапии розацеа с доказательной базой (А-В) эффективности
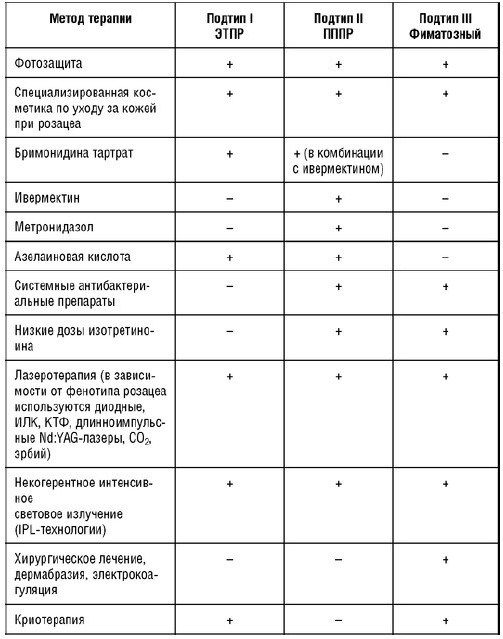
Терапия эритематозно-телеангиэктатического подтипа розацеа
Местные агонисты α-адренергических рецепторов, бримонидин и оксиметазолин действуют на гладкие мышцы поверхностного и глубокого сосудистого сплетения и опосредуют сосудосуживающее действие. Их действие на кожные артериолы сопровождается уменьшением эритемы.
В РФ для топического применения при розацеа зарегистрирован гель 0,5% бримонидина тартрата. Лечение бримонидином носит симптоматический характер: стойкая эритема возвращается, как только заканчивается действие препарата. Показана эффективность бримонидина тартрата при использовании ежедневно в течение 52 нед без ускользания эффекта.
- применение не более 1 раза в сутки утром;
- уточнение максимальной суточной дозы препарата - составляет 1 г (что примерно соответствует по 1 спичечной головке на одну зону лица)
- препарат не следует наносить на раздраженную кожу или открытые раны, на область вокруг глаз
Азелаиновая кислота, применяемая наружно, проявляет противовоспалительные свойства, ингибируя продукцию активных форм кислорода и индуцированную инсоляцией выработку воспалительных цитокинов. Азелаиновая кислота показывает умеренную эффективность при лечении ЭТПР.
Крем с азелаиновой кислотой нужной концентрации можно приобрести в А410:
Azelaic Forte 25 – 25% азелаиновой кислоты
Комбинированное средство Double Fight: Тюба A - Intensive Hydrogel. Молочная кислота - 10%, салициловая кислота - 2% + Тюба B - Azelaic 20. Азелаиновая кислота 20%
Ингибиторы кальциневрина (пимекролимус, такролимус) применяются при розацеа «off-label» и в большей степени показали свою эффективность при стероидной розацеа. По данным литературы, такролимус более эффективен при розацеа, чем пимекролимус, хотя последний из-за лекарственной формы (крем) более удобен в применении на кожу лица. Препараты применяются 1 раз в сутки на протяжении до 6 мес и более.
Ботулинотерапия (препарат ботулинического токсина типа А) в лечении розацеа - сравнительно новый метод коррекции телеангиэктазий и стойкой эритемы, публикации по ее применению носят ограниченный характер. Существует две методики проведения ботулинотерапии при розацеа: внутридермальные инъекции неразведенного препарата в участки кожи, где есть расширенные сосуды и введение разведенного (до 10 ЕД в 1 мл, в дозе до 30 ЕД в расчете на одного пациента) в мезотехнике: введение внутрикожное, под углом 75°, каждые 0,5 см2, по 0,05 ЕД на один вкол. Ботулотоксин приводит к стойкому сужению сосудов, снижению проявлений ЭТПР (эритема, ощущения жара, «приливы»). Эффект сохраняется в среднем до 2-3 мес. Повторные курсы не рекомендуется проводить ранее чем через 6 мес.
К дополнительным системным средствам лечения розацеа относятся ангиопротекторы.
Никотиновую кислоту в дозе 0,05-0,1 г 3 раза в сутки применяют в комбинации с кальция добезилатом 0,5 г 2 раза в сутки, курс - 1,0-1,5 мес. Одновременное назначение этих препаратов способствует нормализации тонуса сосудов кожи лица, снижению степени выраженности эритемы.
Ангиостабилизирующие средства (белладонны алкалоиды + фенобарбитал + эрготамин) могут быть рекомендованы пациентам в возрасте старше 40 лет с частыми обострениями («приливами») по схеме: 1 таблетка 2 раза в сутки в течение 4 нед или ксантинола никотинат 300 мг 2 раза в сутки в течение 4 нед.
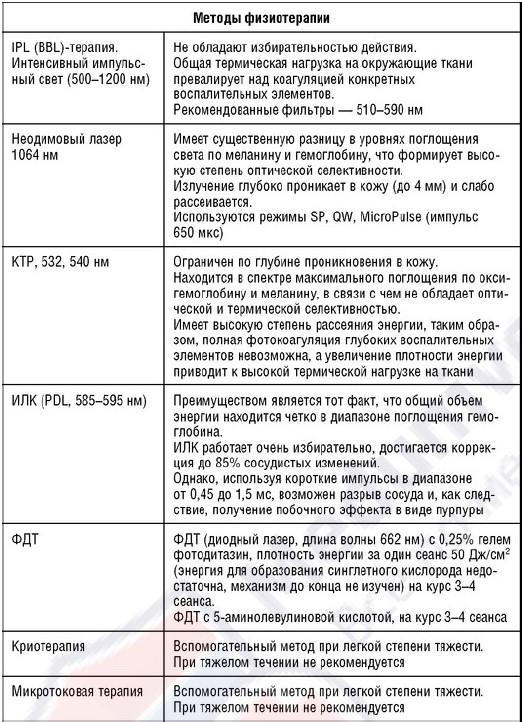
Лазерные технологии для лечения пациентов с розацеа включают КТР-лазер (532 нм) с удвоенной частотой, неодимовый лазер на алюмоиттриевом гранате (Nd:YAG, 1064 нм), лазер на красителе [ИЛК (PDL) 585-595 нм], длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм), последние два используются редко.
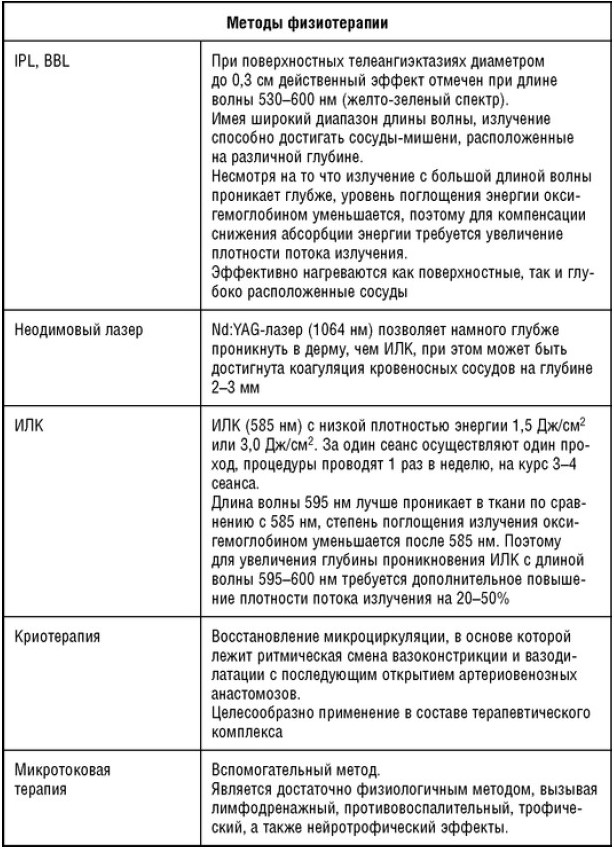
IPL-технология - широкополосный импульсный свет (Intensed Pulse Light), принцип которой основан на селективном фототермолизе или способности проникать в биоткани и избирательно воздействовать на ее структуры: волосяные фолликулы, патологически измененные сосуды, пигментные образования, а также стимулировать и ремоделировать волокна коллагена. При этом поверхность кожи остается неповрежденной. Плотность энергии импульсного излучения - 5-80 Дж/см2, плотность мощности импульсного излучения - 80 мВт/см2. Длина волны излучения - 500-1200 нм с максимумом эмиссии в диапазоне 530-700 нм. Отмечается снижение эритемы, уменьшение чувства приливов к лицу, уменьшение телеангиэктазий. Частота побочных эффектов относительно низкая. Процедуры проводятся 2-3 раза в неделю, на курс - 8-10.
BBL (Broad Band Light) - система высокоинтенсивного широкополосного света для широкого диапазона эстетических процедур, в том числе и розацеа. Используется технология двойных флеш-ламп и смартфильтры, что позволяет достигнуть высоких результатов. Процедура подходит для любых типов кожи.
Из дополнительных методов следует отметить микротоковую терапию и криотерапию.
Микротоки являются достаточно физиологичным методом, его терапевтические эффекты (лимфодренажный, противовоспалительный, трофический, а также нейротрофический) основываются на электрохимических реакциях за счет изменения электрического потенциала клеток и влияния на выработку ней-ропептидов. Процедуры проводят 2-3 раза в неделю, на курс - 10.
Криотерапию при розацеа проводят через день, на курс - 10 процедур. При розацеа ее назначение обусловлено механизмами действия криотерапии: снижением активности медиаторов воспаления, увеличением синтеза противовоспалительных и уменьшением синтеза провоспалительных цитокинов, инактивацией коллагеназы, снижением уровня С-реактивного протеина.
По данным ряда авторов, определенной эффективностью обладает метод электрофореза хлорохина или эпинефрина на очаги поражения ежедневно или через день, курс - 12-15 процедур.
Таблица 6. Методы терапии при эритематозно-телеангиэктатическом подтипе розацеа
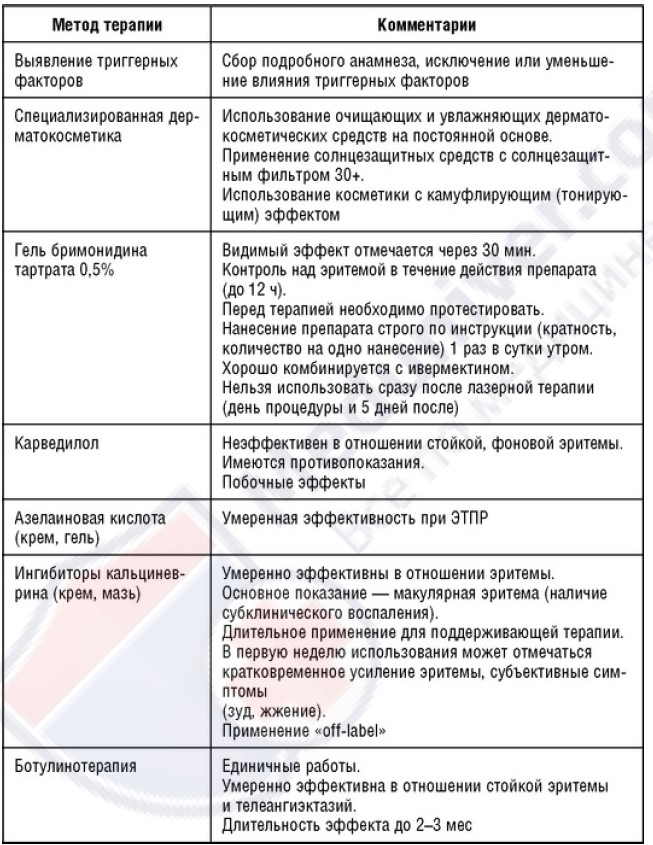
Терапия папуло-пустулезного подтипа розацеа
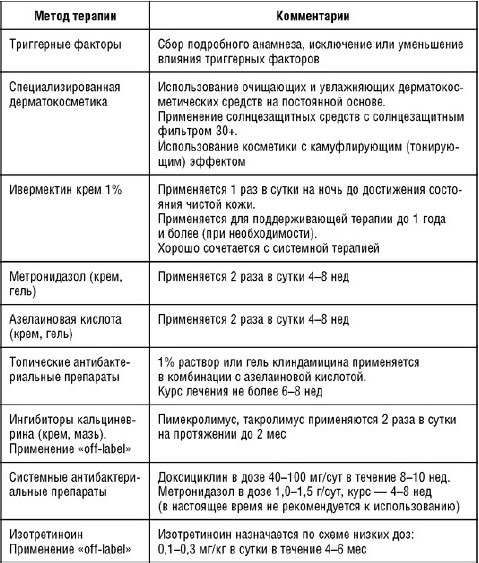
У пациентов с ПППР можно применять местное лечение, препараты для приема внутрь или комбинацию обоих видов лечения, аппаратные методы, в зависимости от степени тяжести симптомов. В случае если ПППР имеет легкую или умеренную степень тяжести, применение только наружных препаратов (например, ивермектин, метронидазол, азелаиновая кислота), как правило, является очень эффективным в снижении выраженности воспалительных высыпаний и ассоциированных с ними эритем. Системная терапия включает антибиотики тетрациклинового ряда (например, субпротивомикробной дозой доксициклина), метронидазол, низкие дозы изотретиноина.
При ПППР от умеренного до тяжелого течения сочетание местного лечения и препаратов для приема внутрь обычно используется для достижения контроля над заболеванием с последующим переходом только на местную терапию. При легкой и среднетяжелой степени тяжести возможно использование методов фототерапии.
Наиболее эффективным препаратом терапии ПППР является крем ивермектина 1%. Было показано, что он способствует купированию всех симптомов ПППР, проявляя свои выраженные противовоспалительные свойства, что приводит к уменьшению образования провоспалительных цитокинов. Антипаразитарное действие ивермектина осуществляется за счет способности связываться с глутамат-связанными хлористыми каналами разных паразитов, в том числе клещей вида Demodex. Ивермектин применяется 1 раз в сутки на ночь до достижения состояния чистой кожи, как правило, курс составляет 3-4 мес, в ряде случаев до 6 мес, с последующей поддерживающей терапией ежедневно или в интермиттирующем режиме (2 раза в неделю) до одного года и более (при необходимости).
Местное лечение розацеа предполагает применение противомикробных средств: 0,75-1% крема/геля метронидазола Местные эффекты метронидазола при розацеа связаны с его противовоспалительной активностью, а не противомикробной. Доказано, что метронидазол блокирует продукцию активных форм кислорода, что уменьшает выработку других провоспалительных цитокинов при розацеа и предотвращает дальнейшее повреждение тканей путем подавления высвобождения цитокинов из нейтрофилов.
Азелаиновая кислота. Есть сообщения об эффективности наружной азелаиновой кислоты при лечении папуло-пустулезной розацеа легкой степени тяжести.
Противовоспалительные свойства ингибиторов кальциневрина (пимекролимус, такролимус) обосновывают применение данных препаратов лечения розацеа. Хотя основные механизмы действия топических ингибиторов кальциневрина при розацеа все еще нуждаются в изучении, считается, что они блокируют активацию Т-клеток и тем самым уменьшают дальнейшее высвобождение провоспалительных цитокинов при розацеа.
Для лечения фоновой эритемы при ПППР можно применять агонист α2-адренергических рецепторов кровеносных сосудов кожи - 0,5% гель бримонидина тартрата 1 раз в сутки. Совместное применение 0,5% геля бримонидина тартрата утром и 1% крема ивермектина на ночь в течение 3 мес и дольше (при необходимости) обосновано и показано, если у пациента имеется выраженная эритема и ПППР.
Системная терапия розацеа включает назначение антибактериальных препаратов или ретиноидов. Из антибактериальных лекарственных средств используются в основном миноциклин, доксициклин и метронидазол.
Миноциклин назначается в дозе 50 мг/сут в течение 4-6 нед. Доксициклин назначается в дозе 40-100 мг/сут в течение 6-8 нед.
Метронидазол принимают по 1,0-1,5 г/сут, курс - 4-8 нед. В актуальных рекомендациях по лечению розацеа метронидазол не рекомендуется использовать при папуло-пустулезной розацеа, исключение составляют тяжелые резистентные формы.
Изотретиноин (системный ретиноид) назначают в малых дозах 0,1-0,3 мг/кг в сутки в течение 4-6 мес. Изотретиноин для приема внутрь показан для отдельных случаев трудноподдающегося лечению ПППР. В исследовании с применением низких доз изотретиноина (до 0,3 мг/кг) была выявлена такая же эффективность в отношении папул и пустул, как и при применении 100 мг доксициклина.
Терапия гранулематозной розацеа достаточно сложна в силу ее торпидного течения. Наиболее эффективен фтивазид 1,0-1,5 г/сут до достижения курсовой дозы 160 г и/или изотретиноин 0,2-0,4 мг/кг в сутки в течение 4-6 мес.
Таблица 7 Методы терапии при папуло-пустулезном подтипе розацеа
Терапия фиматозного подтипа
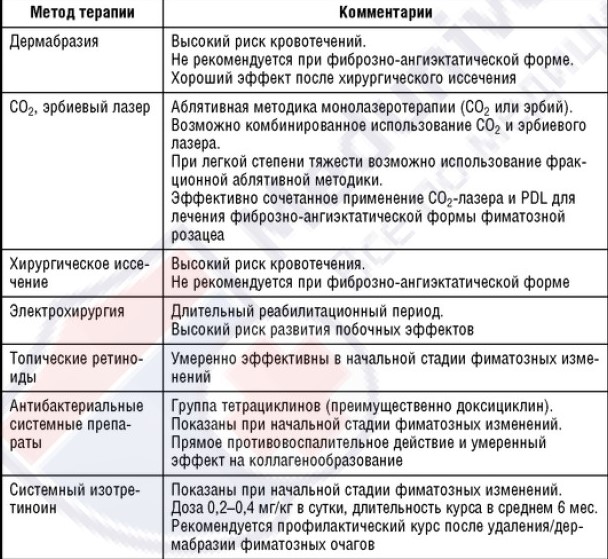
Ринофима в основном характеризуется гипертрофией сальных желез, пролиферацией соединительной ткани и кровеносных сосудов. В большинстве случаев ринофима затрагивает нижнюю треть носа, что приводит пациентов к характерному виду. В общем фиматозные изменения являются доброкачественными, хотя эти поражения могут вызвать серьезную косметическую проблему. Клинически выделяют три различных варианта рино-фимы: железистая, фиброзная и фиброзно-ангиэктатическая. При железистой форме ткань увеличивается главным образом из-за гиперплазии сальных желез, которая сопровождается себореей. Фиброзный вариант характеризуется гиперплазией соединительной ткани, тогда как фиброзно-ангиэктатическая форма дополнительно включает вазодилатацию. Описаны различные варианты лечения ринофимы, которые используются в клинической практике. Подходы к лечению включают дермабразию, хирургическое удаление, диатермокоагуляцию, абляционные CO2 и эрбиевые лазеры, криотерапию.
Дермабразия осуществляется с помощью высокоскоростной абразивной насадки с алмазным напылением для шлифования верхних слоев кожи. Результаты зависят от глубины проведения процедуры. В тяжелых случаях дермабразия может использоваться вторым этапом выравнивания поверхности кожи после первоначального хирургического иссечения. Опыт показал, что глубина вмешательства не должна превышать уровня эпидермиса, сосочкового слоя и самой верхней части сетчатого слоя дермы. Более глубокое воздействие имеют риски развития рубцов впоследствии.
Электрохирургия - еще один вариант лечения пациентов с фимой, при котором уменьшаются риски возникновения кровотечений за счет индуцированного термического эффекта. Эта процедура часто выполняется с помощью проволочной петли. Однако после проведения процедуры электрокоагуляции могут возникнуть потенциальные побочные эффекты, обусловленные интенсивным нагреванием, в виде некроза кожи. Кроме того, происходит длительное заживление ран, и описаны случаи образования атрофических рубцов.
Лазерная хирургия представляет собой новую методику лечения пациентов с фиматозным подтипом розацеа. Доступными лазерными устройствами являются СO2-лазер и эрбий:YAG-лазер. Аргоновый лазер больше не рассматривается как адекватный вариант лечения, так как приводит к возникновению некроза кожи. Эффективно сочетанное применение СO2-лазера и PDL для лечения фиброзно-ангиэктатической формы фиматоз-ной розацеа в качестве поддерживающей терапии. Недостатком данного метода является риск развития кровотечения из-за отсутствия коагуляционного эффекта. В комбинации с эрбиевым YAG-лазером СO2-лазер используется в качестве коагулятора с целью достижения оптимизированного косметического результата с меньшим риском возникновения рубцов.
Топические ретиноиды могут способствовать уменьшению фиматозных изменений розацеа. Данные препараты представляют собой безопасный вариант лечения для пациентов с легкими или умеренными фиматозными проявлениями в сравнении с инвазивными процедурами.
Пероральный тетрациклин и доксициклин может быть эффективен при легких формах фиматозной розацеа, особенно если есть воспалительный компонент. Доксициклин (препарат выбора) 100-200 мг/сут перорально в течение 14-21 дней, поддерживающая доза - 100 мг/сут в течение 12 нед.
Пероральный изотретиноин может быть эффективен для купирования ранних признаков фиматозных изменений в связи со своей эффективностью в отношении гиперплазии сальных желез, но в большей степени показан для профилактики. Рекомендуемые дозировки: 0,2-0,4 мг/кг в сутки, длительность курса 6 мес.
Таблица 8. Методы терапии при фиматозном подтипе розацеа
Терапия офтальморозацеа
При офтальморозацеа рекомендуют препараты фузидовой кислоты и метронидазола на края век, системные тетрациклины (преимущественно доксициклин), препараты «искусственной слезы». Консультация офтальмолога необходима, если ухудшается зрение, сопутствующая симптоматика является серьезной либо наблюдается устойчивость к лечению препаратами тетрациклинового ряда или к другим лечебным мероприятиям.
Средства гигиены глаза и искусственная слеза используются обычно с целью симптоматического лечения и помогают уменьшить такие симптомы, как жжение и ощущение инородного тела при окулярной форме розацеа.
Доксициклин демонстрирует эффективность при приеме препарата 40 мг 1 раз в сутки 6 мес (в России данной дозировки нет). Возможно назначение доксициклина в дозе 100 мг 2 раза в сутки в течении 6-12 нед. Пероральный тетрациклин в дозе от 500 до 1000 мг/сут также назначают для лечения офтальморозацеа. Его механизм действия, вероятно, может быть вызван противовоспалительным эффектом.
Эффективно применение глазных капель с фузидовой кислотой по 1 капле в конъюнктивальную полость пораженного глаза 2 раза в день в течение 7 дней. Используются и другие глазные мази с антибиотиками (эритромицин, тетрациклин, гентамицин).
Циклоспорин ингибирует активацию Т-лимфоцитов и, как было показано, уменьшает количество активированных лимфоцитов в конъюнктиве. Циклоспорин в виде наружной терапии (капли циклоспорина 0,05%) хорошо переносится. Поскольку циклоспорин подавляет иммунную систему, он противопоказан при конъюнктивальной или глазной инфекции.
ПОДДЕРЖИВАЮЩАЯ ТЕРАПИЯ ПРИ РОЗАЦЕА
Поскольку розацеа является хроническим заболеванием, большое значение отводится поддерживающей терапии. Для поддерживающей терапии не рекомендуется использование антибиотиков. В настоящее время были проведены исследования целесообразности длительного применения топического метронидазола, топического бримонидина, наружного ивермектина и азелаиновой кислоты.
Таблица 9. Методы поддерживающей терапии при розацеа
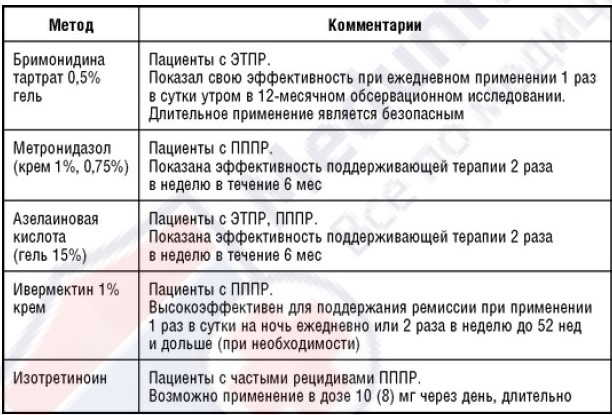
Профилактика обострений розацеа заключается в ограничении / исключении воздействия триггерных факторов: метеорологических факторов, инсоляции, продуктов питания, напитков и фармакологических препаратов, индуцирующих эритему лица, агрессивных косметологических процедур (физические и химические пилинги, дермабразия, растирающие процедуры, термоактивные маски и др.)
Пациентам рекомендуют бережный уход за кожей с использованием мягкого очищения, увлажняющих и фотопротективных средств, предназначенных для чувствительной кожи. Показана поддерживающая терапия наружным метронидазолом или азелаиновой кислотой. Важную роль играет лечение сопутствующей эндокринной патологии и заболеваний желудочно-кишечного тракта.
Источники:
1. Stefanou E, Gkentsidi T, Spyridis I, et al. Dermoscopic spectrum of rosacea. JEADV Clin Pract. 2022;1:38–44. https://doi.org/10.1002/jvc2.6
2. Акне и розацеа. Клинические проявления, диагностика и лечение / Л. С. Круглова, А. Г. Стенько, Н. В. Грязева [и др.] ; под ред. Л. С. Кругловой. - Москва : ГЭОТАР-Медиа, 2021. - 208 с. : ил. - DOI: 10.33029/9704-6063-4-ACN-2021-1-208. - ISBN 978-5-9704-6063-4.
3. Бутов Ю.С. КРАСНАЯ ВОЛЧАНКА: КЛИНИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ. РМЖ. 1998;6:3. https://www.rmj.ru/articles/dermatologiya/KRASNAYa_VOLChANKA_KLINIKA_DIAGNOSTIKA_I_LEChENIE/#ixzz80Bg9C8sU
4. Галлямова Ю. А. Клинический случай. Гранулематозная розацеа. https://galliamova.ru/posobie-acne/tpost/8bdklg1t71-klinicheskii-sluchai-granulematoznoi-roz?ysclid=lh0jewugt8453309195
5. Горбакова Елена Владимировна, Масюкова С.А., Ильина И.В., Ламоткин И.А., Санакоева Э.Г. ПАТОФИЗИОЛОГИЯ ВОСПАЛЕНИЯ И НАПРАВЛЕНИЯ ТЕРАПИИ ПРИ РОЗАЦЕА // Вестник Медицинского института непрерывного образования. 2022. №3. URL: https://cyberleninka.ru/article/n/patofiziologiya-vospaleniya-i-napravleniya-terapii-pri-rozatsea (дата обращения: 27.04.2023).
6. Дерматомиозит: клинический случай и обзор литературы | Орлова Е.В., Плиева Л.Р., Пятилова П.М., Новосартян М.Г. | «РМЖ» №11 от 31.05.2017 https://www.rmj.ru/articles/dermatologiya/Dermatomiozit_klinicheskiy_sluchay_i_obzor_literatury/?ysclid=lh0m1i9xer616685776
7. Федеральные клинические рекомендации по ведению больных розацеа. Российское общество дерматовенерологов и косметологов. Москва - 2015
прочитано
19521
раз