Терапия гнойных осложнений в косметологии
Эстетическая медицина на современном уровне располагает широким спектром методик, применяемых как косметологами, так и дерматологами для решения ряда проблем, связанных с кожей: возрастных изменений, рубцов, акне, алопеции и т.д. Преобладающая часть применяемых методик, входящих в спектр врачебных манипуляций, сопровождается нарушением целостности кожного покрова, что несет с собой определенные риски развития осложнений.
Негативные последствия эстетических методик встречаются довольно редко, но на настоящий момент накоплен негативный опыт применения таких методик, как мезотерапия, пилинги, дермабразия, контурная пластика и лазеротерапия. Развитие осложнений связывают как с действием активных компонентов или технологий, так и с нарушением технологии выполнения манипуляций, в том числе неполным соблюдением правил асептики и антисептики. Имеет также значение нарушение рекомендаций по уходу за кожей в реабилитационный период после проведенных процедур.
Свой вклад в развитие неблагоприятных явлений вносит соматическая патология, не выявленная на стадии диагностирования пациента и определения тактики его терапии. Многие манипуляции (например, мезотерапия и пилинги) иногда выполняются неквалифицированными работниками, что во много раз повышает возможность развития тяжелых осложнений — от пиодермий до некроза и изъязвления тканей с последующим обезображивающим рубцеванием.
Пиодермии (от греч. pyon – гной, derma – кожа) составляют обширную группу различных по клиническим формам, течению и прогнозу дерматозов, в основе которых лежит гнойное воспаление кожи, ее придатков и подкожной жировой клетчатки.
Клинические проявления гнойничковых болезней кожи разнообразны. Наиболее распространенными являются фолликулиты, вульгарный сикоз, фурункул, карбункул, гидраденит, импетиго, хроническая язвенная пиодермия.
Пиодермия часто осложняет зудящие кожные заболевания (так называемая вторичная пиодермия), особенно чесотку, экзему, нейродермит, атопический дерматит. Нередко вторичная пиодермия наблюдается при пузырчатке, опоясывающем герпесе, микозах, язвенно-некротическом ангиите
Рациональная терапия пиодермий складывается из наружной и системной антибиотикотерапии. При этом следует учитывать, что при развитии поверхностных форм целесообразно назначать монотерапию — топические антибактериальные препараты.
Системная антибиотикотерапия имеет определенные ограничения к назначению, т.к. бессистемное и широкое применение приводит к формированию устойчивой флоры, что в дальнейшем осложняет выбор эффективного лечения. Показаниями для перорального назначения антибактериальных препаратов являются тяжелое течение гнойного процесса на коже, в частности повышение температуры, интоксикация и т.п., глубокие формы пиодермии с локализацией на лице и шее, регионарные осложнения (лимфаденит, лимфангит и т.п.), а также хроническое течение с частыми рецидивами.
Химические пилинги
Риск развития осложнений при проведении химических пилингов прямо пропорционален глубине воздействия на кожу. При проведении поверхностных и поверхностно-срединных пилингов развитие гнойных осложнений встречается довольно редко. Как правило, к этому приводит игнорирование противопоказаний, нарушение протокола процедуры и несоблюдение рекомендаций по постпилинговому уходу. В редких случаях к осложнениям может привести пилинг при неполной компенсации воспалительных явлений акне с развитием обострения этого заболевания в тяжелой форме.
Клиническая картина представлена разлитой гиперемией с нарастающей отечностью тканей и мокнутием с экссудативным компонентом, эволюционирующим в серозно-гнойные корочки и корки. Наиболее рациональным является комплексная терапия, включающая противовоспалительные препараты и мази с антибактериальными компонентами, что в большинстве случаев способствует быстрому регрессу кожного процесса.
Терапия пацентки (рис. 1) в исследовании [2] включала использование антигистаминных препаратов, местно — мазь банеоцин 2 раза в день. В случае выраженной экссудации на очаги мокнутия рекомендовалось нанесение порошка банеоцин локально 2—3 раза в день, после купирования этих явлений местная терапия проводилась мазью банеоцин 2 раза в день.
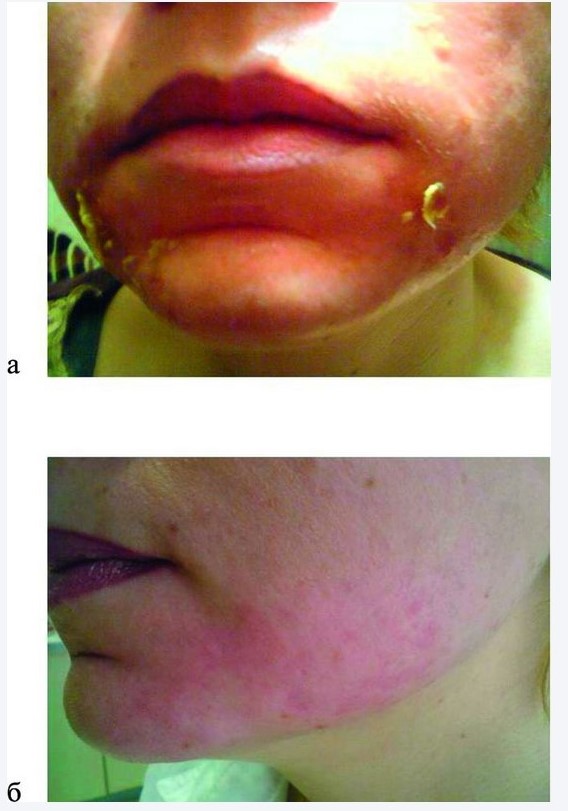
Рисунок 1. Осложнения после химического пилинга. а — состояние на 3-и сутки после проведенной процедуры; б — на 7-е сутки лечения.
Мезотерапия
Мезотерапия является широко применяемой методикой как для решения возрастных изменений кожи, эстетических проблем, так и в качестве дополнительного метода лечения дерматозов (акне, постакне и т.д.). Осложнения мезотерапии с развитием пиодермий являются в настоящее время одной из самых частых тем публикаций, посвященных неблагоприятным последствиям, этой методики. Статистика таких осложнений, к сожалению, приводится только в рамках узких исследований, характеризующихся высокой превалентностью. Развитие пиодермий связывают с инфицированием мест инъекций условно-патогенными бактериями, в результате чего в местах инъекции появляются импетигинозные высыпания. Как правило, в таких случаях своевременное назначение местных антибактериальных препаратов дает хорошие клинические результаты и воспалительные проявления регрессируют.
Импетиго - поверхностная инфекция кожи с поражением эпидермиса. Возбудители - стрептококки группы А и Staphylococcus aureus.
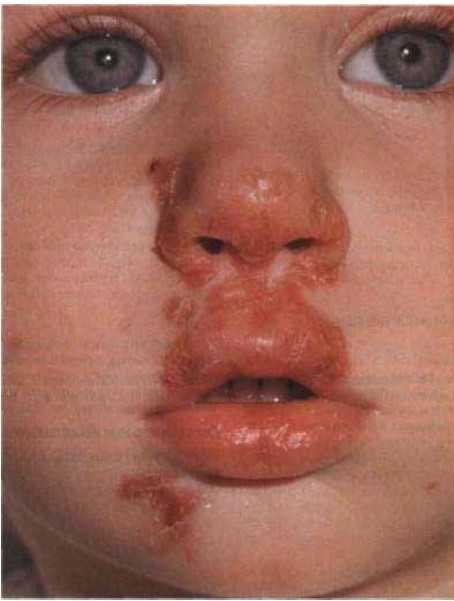
Рисунок 2. Пример импетиго: возбудитель — стрептококки группы А.
Инфицирование после мезотерапевтического сеанса может быть обусловлено также присоединением атипичной флоры. Наиболее часто при исследованиях обнаруживают Mycobacterium chelonae, M. fortium, M. bovis, M. abscessus. Причем частота выявления этой флоры за последнее время возрастает. Результаты исследований показали, что выявляемая атипичная флора представлена как монокультурами, так и сочетаниями бактерий, что требует тщательного подбора антибактериальных препаратов в связи с резистентностью каждого штамма. Помимо образования болезненных подкожных узлов и абсцессов, а в некоторых случаях и язвенных дефектов, клиническая картина сопровождается значительным нарушением общего состояния: лихорадка, головные боли, недомогание (рис. 3).
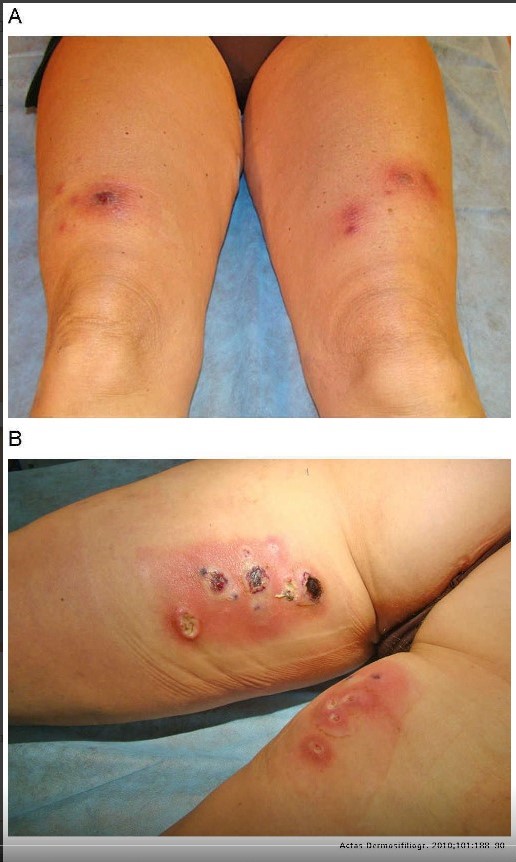
Рисунок 3. Осложнение после лечения целлюлита мезотерапией, обусловленное M. abscessus
Подобные осложнения, как правило, требуют длительного специфического лечения (от 1 до 24 нед в зависимости от тяжести состояния), что в тяжелых случаях не исключает хирургического вмешательства.
Описываются случаи присоединения Pseudomonas aeruginosa после проведенной мезотерапии, вследствие чего развиваются тяжелые поражения мягких тканей с лимфаденопатией. Лечение при этом требует комплексной антибиотикотерапии с хирургическим иссечением воспаленных лимфоузлов. P. aeruginosa является преимущественно внутрибольничной инфекцией, что усложняет подбор эффективного антибактериального средства вследствие резистентности данной флоры к многим препаратам.
Среди возможных причин возникновения подобных осложнений мезотерапии обсуждаются использование некачественных препаратов, неадекватная обработка поля инъекции, инокуляция инфекционного агента с кожи в инъекционное поле с иглой в результате многократных вколов и т.д. Развитию гнойных осложнений после мезотерапии может способствовать также несоблюдение рекомендаций по уходу за кожей после проведенной манипуляции, хотя такие случаи встречаются довольно редко. Такая ситуация требует внимательного отношения к пациенту и досконального объяснения всех необходимых этапов с подписанием информированного согласия, куда должен быть включен алгоритм постпроцедурного ухода.
В исследовании [2] описали появление осложнений после проведенного сеанса мезотерапии в среднем на 4—6-е сутки: возникали болезненные уплотнения в области инъекций с формированием некоторого количества папулопустулезных элементов. Общее состояние у этих пациентов изменялось незначительно, из субъективных жалоб наиболее часто отмечались головные боли, болезненность в области высыпаний, у 1 — кратковременная умеренная лихорадка (до 37,4 °С).
Стандартная схема таких больных включала: НПВС, антигистаминные препараты, местно — мазь банеоцин 2—3 раза в день.
Контурная пластика
Среди осложнений контурной пластики, как правило, превалируют дефекты техники введения препаратов — филлеров. Ишемизация тканей, некроз и последующее присоединение инфекции в местах инъекций встречаются довольно редко (рис. 4)
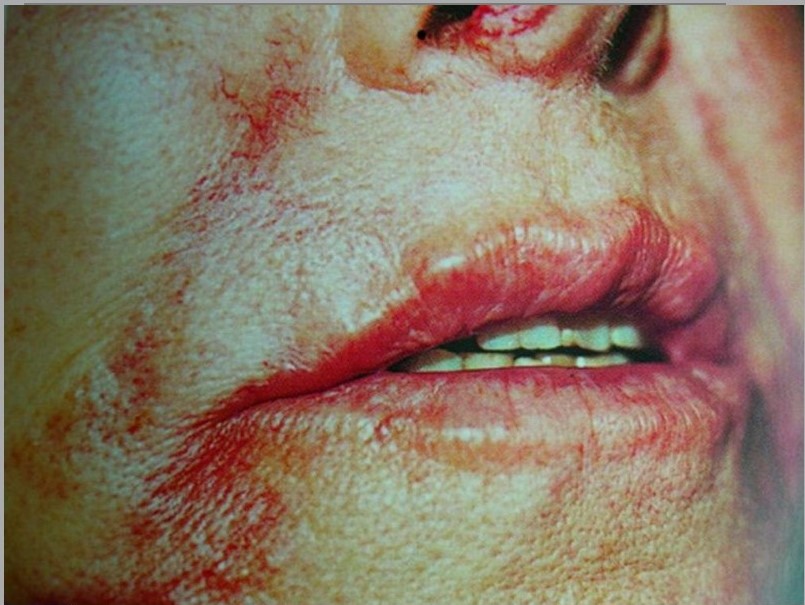
Рисунок 4. Некроз и асептическое воспаление после контурной пластики
В случаях развития гнойных осложнений они могут сопровождаться герпесом, провоцируемым инъекциями в зонах с богатой иннервацией (рис. 5).
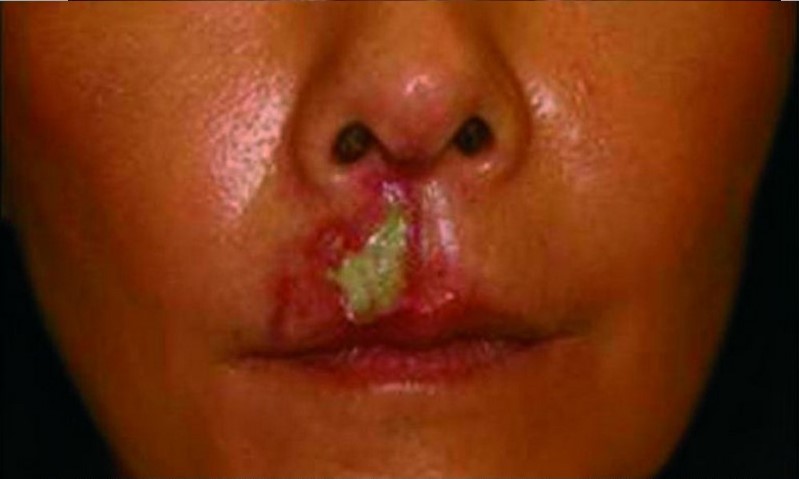
Рисунок 5. Некроз тканей и явления вторичной инфекции на фоне герпеса, возникшего после введения филлера.
Подобные осложнения требуют комплексного лечения, включающего системные противовирусные препараты и местные антибактериальные средства. Воспалительные осложнения также могут быть проявлением так называемых поздних воспалительных реакций, обусловленных инфекцией, реакцией на инородное тело, окклюзией лимфатических сосудов, «активацией» ранее введенного перманентного филлера (рис. 6).
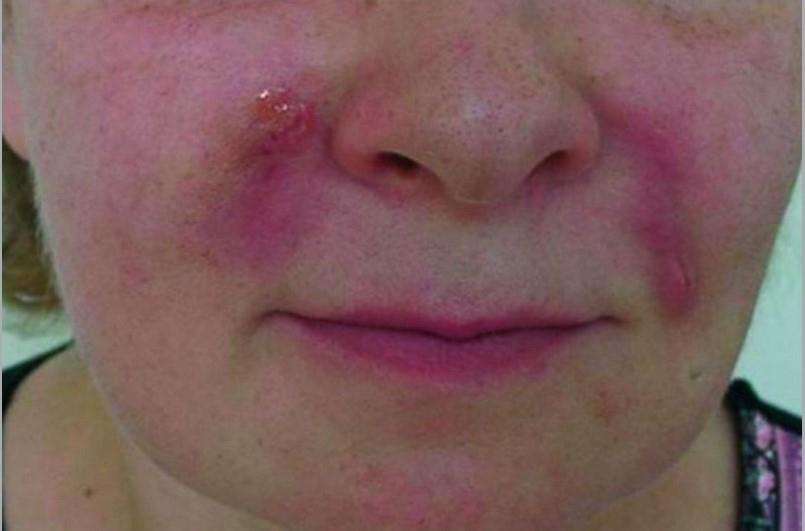
Рисунок 6. Воспалительная инфильтрация на месте введения филлера, осложненная некрозом и вторичной инфекцией
При развитии последнего варианта лечение требует не только терапевтических, но и хирургических мер.
Часто при развитии осложнений после контурной пластики в зоне введения препарата на вторые сутки возникали обширные герпетические высыпания, сопровождаемые формированием очагов гнойного воспаления, вызванными вторичной инфекцией (рис. 7)
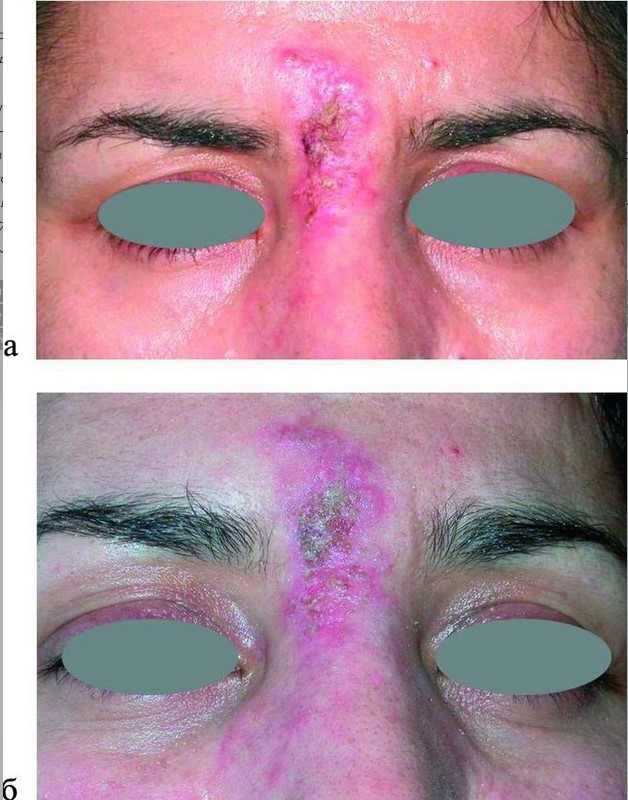
Рисунок 7. Гнойные осложнения на фоне герпетической инфекции в зоне введения препарата. а — состояние на 3-и сутки после инъекции филлера; б — на 3-и сутки терапии.
В исследовании [2] в случаях гнойных осложнений после контурной пластики предлагается такая схема терапии: системный противовирусный препарат, НПВС и мазь банеоцин 2—3 раза в день с присоединением по мере разрешения воспалительного процесса препаратов, стимулирующих эпителизацию тканей.
Лазерная терапия
Лазерная терапия является эффективным и востребованным методом лечения и коррекции многих кожных проблем. При ее применении также встречаются негативные последствия, обусловленные, в частности, присоединением вторичной инфекции. Анализ накопленного опыта подобных осложнений показывает, что причинами их развития являются не только недооценка щадящей техники и неправильно подобранный режим воздействия на ткани, особенно в деликатных зонах, но и несоблюдение правил асептики и антисептики.
Ретроспективное исследование С. Nanni и T. Alster [2], в ходе которого были проанализированы истории болезней 500 пациентов, показало, что среди осложнений после лазерной терапии пиодермия встречается менее чем в 1% наблюдений. Для сравнения: активация герпетической инфекции в рамках данной работы наблюдалась в 7,4% случаев. Как правило, при гнойном воспалении выявляется смешанная флора, представленная Pseudomonas aeruginosa (41%), Staphylococcus aureus (35%), S. epidermidis (35%), и разновидностями Candida (24%). Это подтверждает необходимость применения антибактериальных препаратов с широким спектром действия для эффективного воздействия на патогенную флору.
В случаях осложнений после лазерной терапии, авторы [2] проводили терапию, которая включала: НПВС, локальное нанесение порошка банеоцин на очаги эрозивно-язвенных очагов 2—3 раза в сутки до купирования экссудации, далее — наружная терапия мазью банеоцин 2—3 раза в день. Применялись также местные препараты, способствующие эпителизации и регенерации тканей. При развитии тяжелой формы (1 пациент), когда наряду с общими симптомами интоксикации, на фоне обширной деструкции и некроза тканей, серозно-гнойной экссудации с формированием корочек, на большей площади воспалительного процесса, потребовалась комплексная терапия. Ее схема включала системный антибиотик широкого спектра действия, НПВС, антигистаминные препараты и местно — мазь банеоцин 2 раза в день (рис. 8)
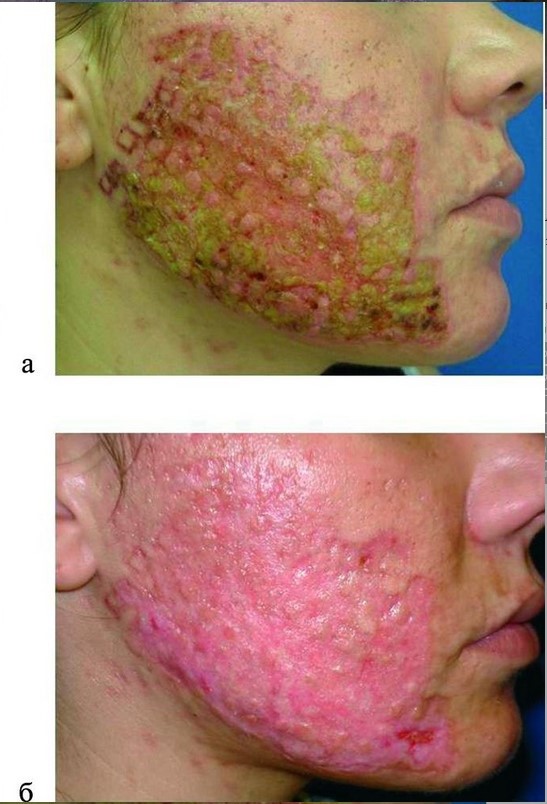
Рисунок 8. Осложнения после лазеротерапии. а - состояние на 3-й день после проведенной манипуляции; б - на 14 день лечения.
Таким образом, пиодермии, присоединяющиеся к первичным осложнениям после косметологических процедур, могут не просто привести к трате дополнительных времени и денег для их излечения, но и значительно исказить внешность пациента. В связи с этим, врач-косметолог должен первые несколько суток тщательно отслеживать состояние пациента и лечить его при первых признаках инфицирования.
Источник:
1. Олисова О. Ю. Терапия пиодермий/ О. Ю. Олисова, Л.Р. Плиева// Русский медицинский журнал/ https://www.rmj.ru/articles/klinicheskaya_farmakologiya/Terapiya_piodermiy/?ysclid=l9ifxina8u921128872
2. Потекаев Н.Н., Индилова Н.И., Румянцева Е.Е. Наружная терапия гнойных осложнений в косметологии. Клиническая дерматология и венерология. 2010;8(6):55‑61.
Potekaev NN, Indilova NI, Rumiantseva EE. External therapy of suppurative complications in cosmetology. Klinicheskaya Dermatologiya i Venerologiya. 2010;8(6):55‑61. (In Russ.).
прочитано
9992
раза